Suplemento Endocrinología / SPED
Osteoporosis:
Diagnóstico, manejo y aspectos clínicos

Marielly Sierra Mercado, MD
Endocrinóloga Clínica
Introducción
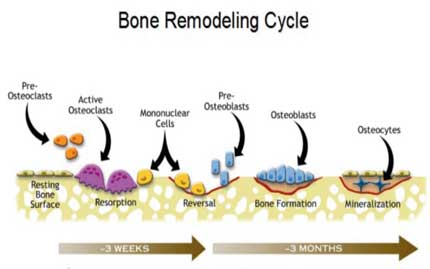
El hueso es una estructura dinámica que alcanza su pico óptimo de masa entre el fin de la adolescencia y la adultez temprana. Después, se somete a un proceso continuo de renovación llamado ciclo de remodelación ósea. Este proceso no ocurre solo de forma secuencial, sino también de una manera balanceada con el fin de mantener una densidad mineral ósea constante y sana. Esta función homeostática es controlada por citoquinas que actúan de manera local y por procesos hormonales que actúan de manera sistémica. Disturbios en el balance del ciclo de remodelación ósea pueden causar osteopenia y osteoporosis.
La osteoporosis (OP) se caracteriza por la disminución de masa ósea, distorsión de la microarquitectura ósea y fragilidad esquelética, resultando en la pérdida de la fuerza del hueso. Esto aumenta el riesgo de fracturas luego de un trauma. La organización mundial de la salud (OMS/WHO) ha definido el diagnóstico de la osteoporosis de acuerdo con la escala del valor T en el estudio de densitometría ósea: un valor menor o igual a -2.5 desviaciones estándar. También se considera osteoporosis si ocurre una fractura de fragilidad en muñeca, húmero, cadera, espina, costillas o pelvis.
Entre sus causas y factores de riesgo tenemos: uso crónico de esteroides sistémicos, fumar cigarrillos, historial familiar de osteoporosis y fracturas de fragilidad, consumo excesivo de alcohol –3 tragos o más al día o equivalente–, hipogonadismo primario y secundario, deficiencia de vitamina D, sedentarismo, artritis reumatoide, enfermedad de Chron, colitis ulcerosa, diabetes mellitus, insuficiencia renal crónica, hiperparatiroidismo, menopausia prematura, entre otras. Por ser mayormente diagnosticada en mujeres postmenopáusicas, las guías de diagnóstico y manejo suelen ir dirigidas a esta población. Sabemos que la osteoporosis también ocurre en varones, por lo que esta población no debe ser olvidada para realizarle las pruebas de cribado a tiempo. Se recomienda seguir las recomendaciones de diagnóstico utilizando el valor T de una densitometría ósea, tanto en mujeres postmenopáusicas como en hombres mayores de 50 años. En personas menores de esta edad, premenopáusicas, no se recomienda utilizar este valor, ya que la relación entre la densidad mineral ósea y el riesgo de fractura no es el mismo entre hombres y mujeres más jóvenes.
Aspectos estadísticos
De acuerdo a la OMS/WHO, a nivel mundial la OP afecta al 21.2% de las mujeres de 50 años o más y al 6.3% de los hombres de esa edad, y 1 de 3 mujeres o 1 de 5 hombres desarrollarán una fractura de cadera. El riesgo combinado de desarrollar una fractura de muñeca, vértebra o cadera es del 40%, semejante al riesgo de desarrollar problemas cardiovasculares.
Manejo y seguimiento
La Asociación Americana de Endocrinología Clínica y la Fundación Nacional de Osteoporosis recomiendan medidas de prevención tales como:
- Ingesta de calcio diaria de 1000-1200 mg;
- Nivel de Vitamina D sobre 30 ng/ml. Se recomienda una ingesta diaria de vitamina D de 800-1000 UI. Si los niveles están por debajo del valor recomendado, se debe iniciar una suplementación;
- El ejercicio cardiovascular de 30 minutos diarios, acompañado por ejercicio de pesas de 3 a 4 veces por semana, ha demostrado una disminución en la pérdida de masa ósea del 10%. Es importante individualizar a nuestros pacientes al momento de recomendar el ejercicio, tomando en cuenta otras condiciones que puedan limitar el mismo;
- Prevención de caídas: utilización de calzado adecuado, evaluar complicaciones de la diabetes como deformidad de Charcot, pérdida localizada de hueso en el pie o tobillo por una neuropatía diabética crónica que puede predisponer a caídas y/o fracturas, vértigo, entre otras;
- Modificaciones en el estilo de vida, como eliminar la ingesta de alcohol y el fumar cigarrillos; y
- Mantener un buen control glucémico es primordial para la prevención de complicaciones crónicas de la diabetes y el efecto directo de la hiperglucemia en el metabolismo del hueso en la comunidad de pacientes más jóvenes.
En cuanto a la terapia médica, contamos hoy día con una gama de opciones. Gran parte de la terapia existente va dirigida a detener la resorción ósea y a permitir de esa manera más formación de hueso. Estos medicamentos se conocen como antirresortivos, (bifosfonatos, denosumab). Los bifosfonatos son la terapia principal para el manejo de la OP, pero gracias a los descubrimientos sobre la fisiología de esta condición, se han podido investigar y desarrollar nuevas terapias innovadoras. Hablamos sobre la terapia anabólica, dirigida a aumentar la formación ósea (teriparatide, abaloparatide) que está aprobada para utilizar por un periodo de 2 años. Por último, ya tenemos un medicamento que demostró beneficio en ambas funciones –llamado romosozumab (anticuerpo monoclonal dirigido a esclerostina) –, que está aprobado para tratamiento por un año, debiendo el paciente continuar con terapia antirresortiva una vez termine con estos medicamentos. Se ha logrado ver un aumento significativo de la densidad mineral ósea y una disminución de fracturas de fragilidad con esta terapia.
Al escoger la terapia, debemos individualizar al paciente considerando su edad, otras condiciones médicas (como enfermedad gastroesofágica, insuficiencia renal), disponibilidad, accesibilidad y costo del medicamento, así como la causa y la severidad de la osteoporosis.
Debemos realizar pruebas de densitometría ósea cada dos años o anualmente, de acuerdo al medicamento utilizado, para mantener un monitoreo de respuesta a la terapia. Los marcadores de resorción ósea en sangre están disponibles y se realizan en laboratorios especializados. Sin embargo, no están presentes como herramienta para seguir la respuesta al tratamiento en las actuales guías de manejo de la condición. Identificamos una respuesta positiva al tratamiento cuando la densidad mineral ósea se mantiene estable o aumenta. Si el paciente desarrolla fractura de fragilidad o continúa con pérdida de densidad mineral, se considera fallo terapéutico y debemos buscar otra alternativa para el tratamiento.
Conclusión
El riesgo de fracturas puede aumentar en forma exponencial: una pérdida del 10% de masa ósea en vértebras puede duplicar el riesgo de fractura y similarmente, la pérdida del 10% de masa ósea en la cadera puede resultar en un aumento de 2.5 veces en el riesgo de fractura. Es de suma importancia educar a nuestros pacientes a mantener las medidas de prevención universales mencionadas, realizar la prueba de densitometría ósea en el momento pertinente para cada uno y recordar que los varones también desarrollan la osteoporosis. Debemos saber que tenemos nuevas opciones terapéuticas que fomentan la recuperación óptima. Y, lo más importante, debemos reconocer esta condición como una cuyas complicaciones aumentan la mortalidad y la discapacidad, por lo que es fundamental tener presentes las medidas preventivas para mejorar la calidad de vida de nuestros pacientes.
Referencias
- https://www.cdc.gov/diabetes.
- Hordon LD. Bone Disease in Diabetes Mellitus. Up to Date, April 2017.
- Brandi ML. Bone Health and Diabetes. Multiple Connections: New Concepts in Bone Health: Vol. 32, #4, 2010.
- Vikram S, Matthew M, Brad EJ, Nabil AE. Diabetes and bone health: latest evidence and clinical implications. Theraputic Advances in Musculoskeletal Disease: 2017, Vol. 9(3) 67 –74.
- Carolina M, Fellype C, David D. New Insights in Diabetes and Bone Metabolism. Diabetes and Bone Health: Bras Nefrol 2015;37(4):490-495.








