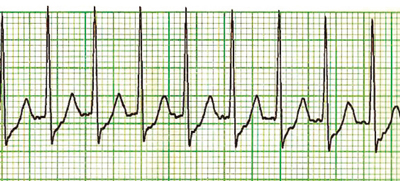
Taquicardia supraventricular paroxística (TSVP)
(Paroxysmal supraventricular tachycardia; PSTV)

Félix J. Fojo, MD
felixfojo@gmail.com
ffojo@homeorthopedics.com
El paciente CMT, de 32 años de edad, enfermero de la UCI del propio hospital y con antecedentes de muy buena salud anterior, arriba al cuerpo de guardia del centro donde trabaja alegando tener mareos, aturdimiento, ansiedad, visión borrosa, náuseas, palpitaciones en rachas, cierta sensación de opresión en el pecho que se extiende a la región anterior del cuello, dificultad para tragar, falta de aliento moderada, un cansancio inexplicable y el temor, que se nota en su expresión facial y en su conducta, de estar sufriendo un episodio cardiaco catastrófico.
Se ingresa de urgencia en observación, se le coloca una vía venosa, se le extrae sangre para estudios de laboratorio y se le practica un electrocardiograma de doce derivaciones, el que muestra (el propio paciente al verlo lo diagnostica) una imagen muy típica de taquicardia supraventricular paroxística.
Pero…, ¿qué es la taquicardia supraventricular paroxística? Taquicardia supraventricular paroxística es un termino genérico utilizado para definir una arritmia rápida, de entre 160 y 250 latidos por minuto, generada por una actividad eléctrica anormal en las aurículas, fundamentalmente en la aurícula derecha, de aparición súbita y que puede regresar a la normalidad sin tratamiento (paroxística), o complicarse y producir secuelas más o menos invalidantes.
El sustrato fisiopatológico de estas arritmias supraventriculares es complicado e incluye mecanismos eléctricos de reentrada, circulares y/o reciprocantes. La taquicardia supraventricular es más común en niños y personas jóvenes, sobre todo del sexo femenino, pero puede aparecer a cualquier edad y en cualquier sexo. Muchas personas aprenden, desde muy temprano, a manejar sus síntomas intuitivamente (tosen, masajean el cuello y hacen maniobras semejantes a la de Valsalva), por lo que no reciben un diagnóstico médico adecuado, lo que lleva a que la prevalencia real sea difícil de precisar.
La TSVP puede presentarse en familias, pero no hay pruebas claras de condiciones genéticas coadyuvantes. Multitud de situaciones pueden desencadenar las crisis de TSV: anemia, deshidratación, estrés mantenido, emociones fuertes, insomnio, ingestión de cafeína, tabaquismo, carbohidratos en exceso, alcohol, drogas duras, descongestionantes nasales (pseudoefedrina), enfermedad coronaria, crisis hipertensivas, malformaciones congénitas del corazón, embarazo, menopausia, hipertiroidismo, obesidad mórbida o, y esto es importante, ninguna de las anteriores.
El diagnóstico de certeza se hace por EKG de 12 derivaciones y posterior monitorización de la actividad eléctrica cardiaca, pero el paciente debe ser estudiado concienzudamente para descartar todas las posibles causas desencadenantes. Es importante que el paciente conozca su condición y que aprenda a prevenir tanto las crisis como las causas desencadenantes: perder peso, tratar la hipertensión arterial, bajar el colesterol y los triglicéridos, evitar el tabaquismo, el alcohol, las drogas, etc. El pronóstico a largo plazo es bueno, pero se debe aspirar a evitar las crisis de TSP con un tratamiento definitivo. Se ha recomendado el uso de una manilla de aviso.
La detección del foco arritmógeno es fundamental para la solución de la TSVP. Tanto el tratamiento médico de sostén como el tratamiento por ablación definitivo con radiofrecuencias o criocauterización deben ser instituidos por especialistas calificados.