Esclerosis múltiple
La esclerosis múltiple (EM) es una enfermedad neurodegenerativa crónica, que afecta el sistema nervioso central. Se caracteriza por eventos de inflamación autoinmune que traen como resultado desmielinización, pérdida de oligodendrocitos y degeneración del axón.

Ángel Chinea Martínez, MD
Especialista en Neurología
Director Médico Fundación de
Esclerosis Múltiple de Puerto Rico
Patogénesis
La inflamación del sistema nervioso se inicia en la periferia, con la activación autoreactiva de células T mielino-específicas que cruzan la barrera hematoencefálica, dirigidas por una combinación de citocinas, proteasas y moléculas de adhesión.
Una vez en el sistema nervioso central, las células activadas, TH1 patogénicas, son reactivadas y desencadenan una cascada de procesos inflamatorios, que culminan en la destrucción del tejido neuronal y alteración de la conducción nerviosa. La región en la que se ha destruido la mielina se denomina lesión o placa, en la que se puede encontrar infiltrado de células mononucleares, linfocitos, células B y macrófagos.
El proceso inflamatorio predomina en la fase temprana y se manifiesta en la recaída. Pero, la fase de progreso confirma un proceso neurodegenerativo. Los procesos reparatorios intrínsecos fallan en compensar el daño.
Los tratamientos van dirigidos a los diferentes mecanismos patogénicos, para evitar no solo el proceso inflamatorio sino también la degeneración y para aumentar la remielinización y la regeneración del axón.
Se considera que el factor que desencadena esta reacción puede ser de origen ambiental y/o infeccioso en personas genéticamente susceptibles. El gen de mayor susceptibilidad es el HL-DRB1 en el cromosoma 6P21.
Curso de la enfermedad
| El curso de la enfermedad se clasifica en cuatro tipos:
- Recurrente-recidivante (EMRR).
- Secundario progresivo (EMSP).
- Primario progresivo (EMPP).
- Progresivo recidivante EMRP). |
En el 85% de los casos la enfermedad es recurrenterecidivante. Si se presenta en intervalos o brotes impredecibles, los pacientes pueden recuperarse completa o parcialmente y están seguidos por periodos estables. Con el transcurso de la enfermedad, el 75% de los pacientes desarrollan la forma secundaria-progresiva. Los periodos de recaída son menos evidentes, pero el deterioro neurológico es progresivo. Entre el 10 y el 15% de los pacientes tienen un curso primario-progresivo, donde el deterioro neurológico ocurre desde el principio de la enfermedad y no hay periodos de remisión. El cuarto tipo, el progresivo recidivante, con daño progresivo desde el inicio pero con periodos de remisión. En los últimos años, se está prestando atención al síndrome clínico aislado (CIS); se trata de pacientes que presentan un primer brote o ataque y que su resonancia magnética demuestra las lesiones típicas de EM. Estudios clínicos indican que un tratamiento temprano disminuye la posibilidad de un segundo brote y tiene una mejor respuesta.
Epidemiologia
Geográficamente se han identificado 3 regiones de prevalencia; prevalencia alta con mas 30 casos por 100000 habitantes, moderada con 15 a 25 casos por 100000 y baja con menos de 5 casos por cada 100000 habitantes. Canadá, los Estados Unidos, Israel y la mayor parte de Europa son regiones de alta prevalencia.
En Puerto Rico, no hay estudios de prevalencia para la mayoría de las condiciones neurológicas. Desde 1999, la Fundación de Esclerosis Múltiple de Puerto Rico lleva a cabo el primer registro local y se confirmó una alta prevalencia, contrariamente a lo esperado por nuestra posición geográfica. Las características de los pacientes con EM en Puerto Rico no difieren significativamente de los pacientes en los Estados Unidos y el resto del mundo.
La EM es más común en mujeres, con una relación 3:1. Se presenta entre los 20 y 50 años de edad, aunque dado el desarrollo de estudios de resonancia magnética (MRI) y una mayor información, se está diagnosticando mucho más temprano. Algunos síntomas que pasan desapercibidos se pueden identificar, retrospectivamente, desde los 13 años.
Niveles de vitamina D
Entre los factores de riesgo, se identifican la deficiencia de vitamina D, una prohormona que tiene una función muy importante en el sistema inmunológico, el tabaco, algunas infecciones -sobre todo virales- y una susceptibilidad genética.
En un estudio de pacientes con EM en Puerto Rico, encontramos que cerca del 85 % tenía deficiencias de vitamina D. De hecho, los últimos estudios revelan que existe una clara relación entre los niveles bajos de vitamina D y el desarrollo de patologías de origen inmunológico e inflamatorio, como la esclerosis múltiple, la diabetes y las enfermedades cardiovasculares, entre otras.
Síntomas comunes
Debido al modo en el que la esclerosis múltiple afecta a las distintas partes del sistema nervioso, los síntomas varían considerablemente en cada paciente. Además, los síntomas que experimenta un paciente cambian a medida que progresa la enfermedad.
En Puerto Rico, encontramos que un 63% de los pacientes desarrollaron problemas visuales del tipo de neuritis óptica como primer síntoma.
La mayoría de los pacientes con EM experimentan debilidad muscular y dificultad con la coordinación y el equilibrio en algún momento en el curso de la enfermedad. Estos síntomas pueden ser suficientemente severos como para crear dificultad al caminar o ponerse de pie. En los peores casos, la enfermedad puede producir una parálisis parcial o total. La espasticidad, aumento involuntario del tono muscular que conduce a rigidez y espasmos, es común, al igual que la fatiga. La fatiga o cansancio empeora con las altas temperaturas y el ejercicio extremo.
Los problemas cognitivos (pérdida de memoria, de atención, dificultad en el uso de las palabras correctas o el procesamiento de la información, dificultad en la concentración o en resolver problemas) son también frecuentes y tempranos. La depresión es un síntoma común en los pacientes y empeora la función cognoscitiva.
Los problemas de la vejiga, infecciones recurrentes y vejiga neurogénica son también frecuentes en nuestros pacientes.
Diagnóstico
|Para el diagnóstico se consideran:
- Evaluación clínica;
- Estudio con resonancia magnética cerebral y de la médula espinal;
- Examen de líquido cefalorraquídeo; y
- Exclusión de otras posibilidades diagnósticas.
Otras pruebas ancilares son:
- Los potenciales evocados.
- Pruebas de laboratorio, considerando que no existe una prueba específica para diagnosticar la condición.| Hasta 2005, se utilizaban los Criterios de Poser para el diagnóstico de la condición. Con la llegada de la resonancia magnética, se desarrollan los criterios de Mc Donald (2005) y su reciente revisión 2010. Esta es actualmente la guía más utilizada para el diagnóstico y en los estudios de investigación.
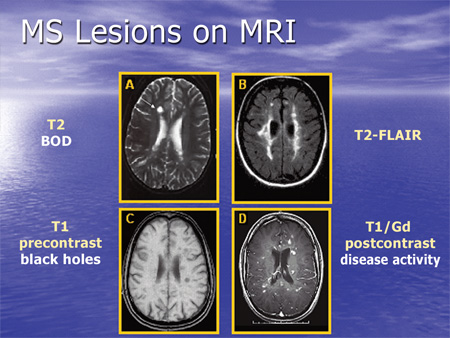
MRI: Lesiones de esclerosis múltiple (foto suministrada)
La resonancia magnética se utiliza no solo para el diagnóstico, sino para evaluar respuesta al tratamiento y pronóstico de la condición. Nos ayuda a determinar actividad de la enfermedad a través de la identificación de lesiones que captan gadolinio. También evaluamos el número de lesiones, la carga de enfermedad y la atrofia cerebral.
Tratamiento
|Las formas de tratamiento se dividen en:
- Tratamiento agudo;
- Tratamiento sintomático; y
- Tratamiento para modificar el curso natural de la enfermedad, disminuyendo su progreso, las recaídas o brotes (con inmunomoduladores).|
Los inmunomoduladores aprobados por el FDA son el interferon beta 1a, interferon beta 1b, el acetato de glatiramer, fingolimod (primer tratamiento oral para la EMRR) y natalizumab (infusión IV mensual). Un inmunosupresor aprobado es mitoxantrone, que se utiliza en la EM secundaria progresiva.
El tratamiento sintomático incluye medicamentos para el cansancio, el dolor, las parestesias, aumentar la velocidad al caminar, la depresión, la vejiga neurogénica y la espasticidad muscular. Están aprobados por FDA la toxina botulínica para la espasticidad en la extremidad superior, tizanidina, baclofen, la bomba de baclofen para extremidades inferiores y la fampiridina que mejora la velocidad al caminar.
La terapia física, la rehabilitación, el ejercicio físico, el yoga y el taichí han probado ser parte importante en el manejo de la enfermedad.
Al escoger el tratamiento debemos tomar en consideración la carga de la enfermedad, las lesiones activas y el curso de la enfermedad. También debemos considerar el estilo de vida del paciente, sus expectativas y sistema de apoyo, y se requiere evaluar enfermedades previas como depresión, hipotiroidismo, enfermedad hepática y anemia, que pueden aparecer o empeorar con el uso de algunos medicamentos.
Comentario
Es de importancia continuar con el registro de pacientes con EM en Puerto Rico, para así definir la prevalencia y el perfil de los pacientes adultos así como del paciente pediátrico y adolescente, y también seguir con los estudios clínicos de los nuevos tratamientos farmacológicos para EM.
En esencia, se trata de mejorar la calidad de vida de los pacientes y de definir los factores responsables de esta enfermedad.
Bibliografía -# Kurstke J.F., Epidemiology and Multiple Sclerosis. Revista de Neurologia, 35 (12):1175 2002. -# Y. Aladro, M.J. Alemany, M.C. Pérez-Vieitez, R. Amela, M. Conde, M.P. Reyes, F. Álamo, A. Angel-Moreno. Prevalence and Incidence of Multiple Sclerosis in Las Palmas, Canary Islands, Spain. -# Cohen JA, Rudick RA Multiple Sclerosis Therapeutics, 3rd Edition 2007 -# Arriagada Camilo, Nogales Gaete J Esclerosis Multiple Una mirada Ibero-Panamericana, 2ª edición, Demos Medical Publishing.











