Púrpura trombótica trombocitopénica (TTP):
Microangiopatía trombótica y su manejo crítico multidisciplinario hospitalitario

Raúl H. Morales-Borges, MD
Director Médico, Cruz Roja Americana, Servicios de Sangre, Puerto Rico
Director Médico, Instituto de Hematología & Oncología Ashford, San Juan, PR
Incluyen la púrpura trombocitopénica trombótica (TTP) y el síndrome urémico hemolítico (HUS), lo mismo que síndromes que complican el trasplante de médula ósea, determinados medicamentos e infecciones, el embarazo y la vasculitis.
Definición
En 1925, apareció en la literatura médica el término púrpura trombótica trombocitopénica al describir Moschowitz el caso de un joven con fiebre, lesiones petequiales, plaquetopenia o trombocitopenia, anemia, insuficiencia renal y manifestaciones neurológicas1. En 1955, Gasser2 introdujo el término de síndrome urémico hemolítico para describir el caso clínico de un niño con anemia hemolítica, trombocitopenia e insuficiencia renal, tras un cuadro gastrointestinal de origen infeccioso. A partir de ese momento y basándose en el predominio de manifestaciones neurológicas (TTP) o de manifestaciones renales (HUS), se establecieron dos entidades clínicas diferentes: la púrpura trombótica trombocitopénica (TTP) y el síndrome urémico hemolítico (HUS). Sin embargo, ambas enfermedades comparten los hallazgos anatomopatológicos: lesión de la pared de los vasos sanguíneos (en especial arteriolas y capilares) con engrosamiento parietal y obstrucción parcial o completa de la luz vascular, por lo que se engloba la TTP y el HUS bajo el término común de microangiopatía trombótica.
Epidemiología
Tiene una incidencia anual de 11,3 casos por 1 millón de habitantes3 y es más común en adultos y en mujeres. El HUS es más común en niños de 2 a 5 años4.
Etiología
Las causas de HUS o TTP pueden ser muy variadas y entre ellas podemos mencionar las siguientes4,5:
| Infecciones
- Bacterianas: e.coli, shigella, salmonella, estreptococo, yersinia, pseudomona, capnocytophaga canimorsus6; y
- Vírales: VIH, rotavirus coxsacckie, econovirus.
Farmacológicas Mitomicina, cisplatino, ciclosporina, tacrolimus, oxaliplatin7.
Tóxicas Arsénico, monóxido de carbóno, picadura de abeja.
Embarazo Preparto y postparto.
Enfermedades sistémicas y neoplásicas
- Síndrome antifosfolípido primario8, lupus, esclerosis
- sistémica, panarteritis nodosa;
- Asociado al trasplante de órganos hematopoyéticos u órganos sólidos;
- Anomalías del factor de von Willebrand y del sistema del complemento, deficiencia o inhibición de la enzima metaloproteasa ADAMTS-13;
- Post cirugía ortopédica9; y
- Cáncer sólido (estómago, mama, próstata, pulmón, cáncer donde se desconoce el primario), linfoma y mieloma10.
Manifestaciones clínicas
Las manifestaciones clásicas de esta enfermedad son la insuficiencia renal aguda, la anemia hemolítica microangiopática y la trombocitopenia.
Si bien la insuficiencia renal aguda es el marcador clásico para diferenciar el HUS de la TTP, ocurre también en cerca del 50 % de los casos de PTT. Sin embargo, su gravedad suele ser mayor en el HUS, donde también es más frecuente la necesidad de diálisis.
Otro hallazgo frecuente es la hipertensión arterial, a veces de difícil control y, ocasionalmente, maligna. En algunos casos, puede haber manifestaciones neurológicas –especialmente en la TTP– tales como confusión, desorientación, convulsiones o coma.
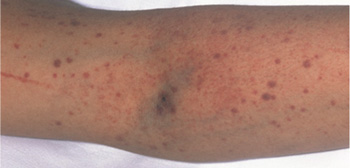
Petequias y púrpuras en brazo.
Algunas otras manifestaciones clínicas que suelen presentarse en la TTP o en el HUS son: fiebre, manifestaciones secundarias a la trombosis de la microcirculación en órganos que no sean los riñones o el sistema nervioso central como, por ejemplo, alteraciones del ritmo cardiaco, insuficiencia cardiaca, infartos intestinales, pancreatitis agudas o rabdomiolisis. También pueden presentarse manifestaciones clínicas de la trombocitopenia, como púrpura cutánea, hematuria, metrorragias o hemorragias digestivas.
Diagnóstico
En la coagulación intravascular diseminada, si bien se observa trombocitopenia y microangiopatía, predomina una coagulopatía con consumo de los factores de la coagulación y del fibrinógeno, lo cual da por resultado una elevación en el tiempo de protrombina (PT) y, a menudo, activación del tiempo de tromboplastina parcial activado (aPTT). El PT y el aPTT son normales en la púrpura trombocitopénica trombótica y en el síndrome urémico hemolítico.
Además de las manifestaciones clínicas mencionadas, pueden ser de gran utilidad las pruebas hematológicas y del complemento.
Así, observamos parámetros propios de una anemia microangiopática, tales como valores de hemoglobina disminuidos, presencia de esquistocitos, aumento de LDH, de la bilirrubina indirecta y del recuento de reticulocitos y descenso de la haptoglobina. En todos los casos, se observa trombocitopenia de intensidad variable siendo el test de Coombs negativo.
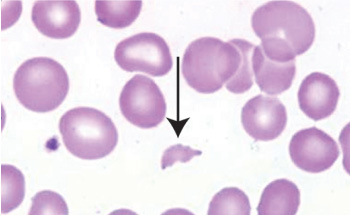
Esquistocito en gota de sangre al microscopio.
Los parámetros de insuficiencia renal aguda suelen estar presentes: descenso de la diuresis con elevación de creatinina y BUN. En el sedimento urinario, se puede determinar micro o macrohematuria, sin llegar en general al rango de leucocituria o de síndrome nefrótico.
En la biopsia renal, se encuentran trombos fibrinoides intraluminales en las arteriolas renales. Los capilares glomerulares tienen paredes engrosadas y las células endoteliales se muestran tumefactas, lo que facilita el cierre de su luz. En las pruebas de inmunofluorescencia, se pueden observar depósitos de fibrinógeno en los trombos, en las paredes vasculares y en los glomérulos. También se puede encontrar depósitos de IgM y de factor C3 del complemento.
Tratamiento
El manejo de estos pacientes es multidisciplinario, dependiendo de cada caso, pudiendo participar las especialidades de hematología, patología, nefrología, cuidado crítico (intensivo), neurología, medicina interna y cirugía, entre otras. El tratamiento de elección es plasmaferesis con metilprednisolona intravenoso diariamente. Si el paciente falla, entonces existen medicamentos inmunosupresores y quimioterapia para tratarlos. De no haber respuesta, ciertos casos terminan con esplenectomía.
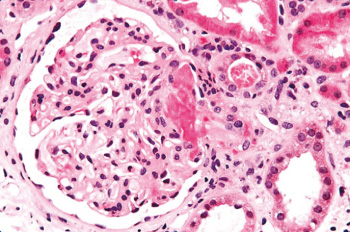
Biopsia renal que demuestra microangiopatía trombótica aguda.
De no tratarse el HUS o la TTP, su mortalidad puede llegar al 90%. Sin embargo, en la actualidad, la mortalidad está entre el 5 y el 15%, sobre todo debido al tratamiento con plasmaféresis con aporte de plasma fresco y, además, a la mejoría de las técnicas de soporte como diálisis, transfusiones, tratamiento de la hipertensión y soporte hidroelectrolítico.
La plasmaféresis diaria con metilprednisolona debe hacerse hasta que se obtengan al menos tres valores corridos de plaquetas mayores de 150 000 y un LDH normal.
Por el contrario, en la mayoría de los casos pediátricos (cerca del 85%), basta con las medidas de soporte y se reserva la plasmaféresis para los que presentan una mala evolución (un 15%). El empleo de antibióticos puede complicar los casos de SHU, debido a que algunos de estos fármacos, como las quinolonas, son potentes inductores del gen de la toxina.
En las formas genéticas por déficit del factor H del complemento o por déficit de la metaloproteasa ADAMTS 13, la única opción terapéutica actual es el recambio plasmático. Una alternativa a futuro podría ser el reemplazo específico con factor H o con proteasa recombinante.
En casos de relapso o refractarios al tratamiento de elección, se considera el uso de agentes inmunosupresores y quimioterapia, como rituximab11 y ciclosporina12, induciendo una remisión rápida. Como última alternativa está la esplenectomía, aunque en estudios aislados se ha visto que puede haber recaídas luego de la misma.
Comentario
Los casos de HUS y TTP suelen manejarse en equipo para disponer de un diagnóstico preciso y poder elegir la mejor alternativa para su manejo.
Referencias -# Moschowitz E. An acute febrile pleichromic anemia with hyaline thrombosis of the terminal arterioles and capillaries. Arch Intern Med 1925; 36:89-93. -# Gasser C, Gautier E, Steck A. Haemolotisch-uraemisch syndrome: -# bilaterale nierindennekrosen bei akuten erworbenen haemolytichen anaemien. Schwiz Med Wochenschr. 1955; 85:174-92. -# Rizzo C, Rizzo S, Sciré E, Di Bona D, Ingrassia C, Franco C, Bono R, Quintini G, Caruso C. Thrombotic thrombocytopenic purpura: a review of the literature in the light of our experience with plasma exchange. Blood Transf. 2012 June 27:1-12. -# George JN, Vesely SK, Rizvi MA. Thrombotic Thrombocytopenic -# Purpura-Hemolytic Uremic Syndrome. In Hemostasis and Thrombosis: Basic Principles and Clinical Practice (Fourth Ed.) by Colman RW, Hirsh J, Marder VJ, Clowes AW, George JN (editors). Lippincott Williams & Wilkins, Philadelphia. 2001:1235-1242. -# Radhi M, Carpenter SL. Thrombotic microangiopathies. International Scholarly Research Network Hematology 2012; 2012: 310596. -# Ma A, Goetz MB. Capnocytophaga canimorsus Sepsis with Associated Thrombotic Thrombocytopenic Purpura. Am J Med Sci. 2012 Sep 17. -# Niu J, Mims MP. Oxaliplatin-Induced Thrombotic Thrombocytopenic Purpura: Case Report and Literature Review. J Clin Oncol. 9-7- 2012 -# Suzumori N, Obayashi S, Kumagai K, Goto S, Yoshida A, Sugiura-Ogasawa M. A Case of Microangiopathic Antiphospholipid-Associated Syndromes during pregnancy: Review of the Literature. Case Report Med 2012; 2012:827543. Epub 2012 Jun 28. -# Yenigun EC, Bardak S, Piskinpasa SV, Öztűrk R, Turgut D, Koc E, Dede F. Ren Fail. 2012; 34(7): 937-939. -# Lechner K, ObermeierHL. Cancer-related microangiopathic hemolytic anemia: Clinical and laboratory features in 168 -# reported cases. Medicine (Baltimore) 2012 July; 91(4): 195-205. -# Caramazza D, Quintini G, Abbene I, Lo Coco L, Malato A, et al. Rituximab for managing relapsing or refractory patients with idiopathic thrombotic thrombocytopenic purpura – haemolytic uraemic syndrome. Blood Transfus 2010; 8:203-210. -# Honda K, Hidaka S, Kobayashi S. Successful treatment with Cyclosporine of Thrombotic Thrombocytopenic Purpura Refractory to Corticosteroids and Plasma Exchange. Therapeutic Apheresis and Dialysis 2011; 15(2):215-217.




















