Articulos médicos
Psoriasis: Implicaciones más allá de la piel
Los profesionales de la salud que atienden a pacientes con psoriasis deben reconocer que esta no es una enfermedad trivial, que es importante diagnosticarla y conocer el tratamiento adecuado para poder intervenir agresivamente evitando su gran secuela psicosocial y previniendo sus comorbilidades y potencial de patología sistémica. Los pacientes que padecen de psoriasis tienen mayor incidencia de desempleo, bajo ingreso y una disminución marcada de la calidad de vida comparable con los pacientes de cáncer, artritis, diabetes, depresión y enfermedad cardiovascular.

Elena Montalván Miró, MD.
Dermatology Research Fellow,
Departamento de
Dermatología, Recinto de Ciencias Médicas de la
Universidad de Puerto Rico
La psoriasis es una enfermedad sistémica común con un curso crónico de recaídas y remisiones. Esta condición tiene variadas expresiones clínicas, pero se presenta mayormente con manifestaciones cutáneas y de las coyunturas.
Historia
Por años, los pacientes con psoriasis fueron marginados junto a los pacientes leprosos, dado que estas enfermedades no se consideraban entidades distintas y se pensaba que se trataba de una condición contagiosa. Aunque hoy en día no exista este tipo de segregación, aún se margina a estos pacientes por el estigma y el desconocimiento de la población general e, incluso, muchos pacientes se aíslan porque se avergüenzan de la apariencia de su piel.
Epidemiología
De acuerdo con el Instituto Nacional de la Salud, entre 5.8 y 7.5 millones de personas en los Estados Unidos (2.2% de la población) padece de psoriasis y más de 150,000 casos nuevos son diagnosticados cada año. Mundialmente, se estima que la psoriasis afecta a 125 millones de personas.
No se ha encontrado diferencia significativa entre géneros. La enfermedad puede comenzar a cualquier edad, pero ocurre comúnmente entre los 15 y los 30 años y luego de los 50. Hasta un 30% de los pacientes con psoriasis en piel desarrollan artritis psoriásica. La artritis psoriásica suele aparecer entre los 35 y los 45 años, el 80% de las veces precedida por enfermedad de la piel.
Manifestaciones clínicas
Signos
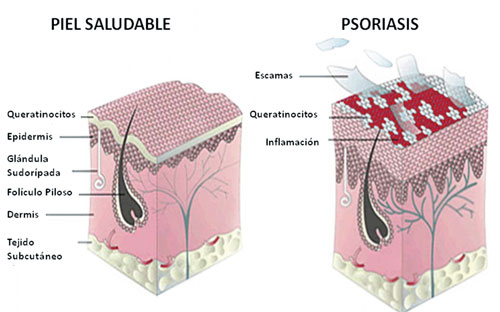
La lesión clásica de psoriasis es una placa eritematosa bien demarcada cubierta de una escama plateada y blanquecina que se remueve fácilmente resultando en pequeñas áreas de sangrado (signo de Auspitz). La presentación clínica varía desde unas pocas placas localizadas, que suelen ser bilaterales y simétricas, hasta un compromiso de la piel generalizado. Las lesiones pueden ocurrir en cualquier parte del cuerpo, pero son más frecuentes en rodillas, codos, cuero cabelludo, uñas, palmas, plantas y área sacral.
Síntomas
La queja principal del paciente fuera de su apariencia es el picor. El prurito puede ser clave de una enfermedad inestable y progresiva. Algunos pacientes sufren de fisuras, sangrado y dolor de las lesiones, principalmente cuando la enfermedad envuelve las palmas y las plantas.

Zonas más afectadas en psoriasis
Variantes
Existen varias presentaciones clínicas de psoriasis. Éstas pueden incluso ser observadas, en el mismo paciente simultáneamente o a través del tiempo, e incluyen: psoriasis de placa crónica, gutata o en gota, inversa, pustular y eritrodérmica.
Las uñas son afectadas frecuentemente por la psoriasis, especialmente las de las manos. Puede ocurrir hiperqueratosis subungueal, hoyuelos y/o manchas marrones amarillentas (oil drop).
Hasta el 50% de los pacientes con psoriasis cutánea experimentan manifestaciones en las uñas y es aún más común en pacientes con artritis psoriásica. Examinar las uñas de pacientes con psoriasis es de suma importancia pues aquellos con manifestaciones ungueales tienen mayor incidencia de artritis psoriásica. La artritis psoriásica es una artritis inflamatoria seronegativa que más comúnmente envuelve las articulaciones distales interfalangeales de las manos asimétricamente, pero que puede presentarse de diversas formas. El paciente siente rigidez, dolor e hinchazón de las articulaciones y de los ligamentos y tendones circundantes. La manifestación clínica clásica es el “dedo de salchicha” por una dactilitis aislada.
Es esencial indagar estos signos y síntomas en todos los pacientes con psoriasis cutánea ya que la severidad de la enfermedad de la piel no suele correlacionarse con la enfermedad de la articulación y sin tratamiento los pacientes pueden sufrir de inflamación persistente, daño progresivo y limitaciones físicas severas.
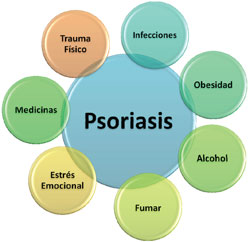
Factores ambientales relacionados con el origen, modificación o exacerbación de psoriasis
Etiología
La psoriasis es una enfermedad multifactorial, influida por varios genes, diversos factores ambientales y anormalidades inmunológicas, inflamatorias y vasculares.
Genética
Entre un 35 y un 90% de los casos reportados de psoriasis tienen un historial familiar positivo. La probabilidad de padecer de psoriasis con dos progenitores afectados es de aproximadamente 40%, mientras que al sólo tener un progenitor afectado desciende a un 8 a 14%. Esto se debe a que la herencia de psoriasis sigue un patrón complejo poligenético. Se han identificado al menos 9 locus cromosomales relacionados con la psoriasis siendo PSOR1 el causante de hasta 50% de la herencia de la enfermedad.
Factores externos
Varios estudios han encontrado una relación significativa entre factores ambientales y el inicio o la exacerbación de la psoriasis:
|
1) La aparición de lesiones, en áreas de la piel no afectada, días a semanas luego de trauma físico (picaduras, quemaduras, cortaduras, etc.) se conoce como el fenómeno isomórfico o de Koebner.
2) Algunas infecciones se han visto relacionadas a psoriasis. La más destacada es la faringitis por estreptococo, mayormente asociada a psoriasis en gota.
3) Exacerbaciones de la condición se han visto precedidas por eventos de estrés emocional.
4) Medicamentos, como litio, glucocorticoides sistémicos, antimalariales, interferones, gemfibrozil, imiquimod, bloqueadores de receptor beta y anti inflamatorios no esteroidales han probado ser inductores de psoriasis en personas con predisposición.
5) Se ha encontrado mayor severidad de psoriasis en individuos obesos, en pacientes que fuman o beben alcohol y en aquellos con síndrome metabólico.
|
Inmunología
La respuesta inmunológica autorreactiva de psoriasis no es del todo conocida y va más allá de la complejidad de este artículo.
Es una enfermedad predominantemente de células dendríticas y células T y su hiperproducción de citoquinas. Las citoquinas claves son interferón gama y TNF alfa.
Junto al proceso de la inflamación, se observa hiperproliferación de los queratinocitos basales, maduración prematura de los queratinocitos, retención de los núcleos en el estrato córneo y un aumento en la proliferación de capilares que llegan hasta la epidermis.
En la piel sana, los queratinocitos tardan aproximadamente 1 mes en migrar desde la capa basal hasta la superficie. En psoriasis, el proceso es hasta 10 veces más rápido. Por lo tanto, estas células se acumulan en la superficie creando la placa escamosa típica de la enfermedad y la retención de los núcleos le provee su apariencia plateada.
Complicaciones
La psoriasis moderada a severa se ha visto relacionada con el aumento de infartos de miocardio y otros eventos cardiovasculares por calcificación de las coronarias. Además, se ha encontrado que los pacientes con psoriasis tienen mayor incidencia de depresión y disminución de la calidad de vida.
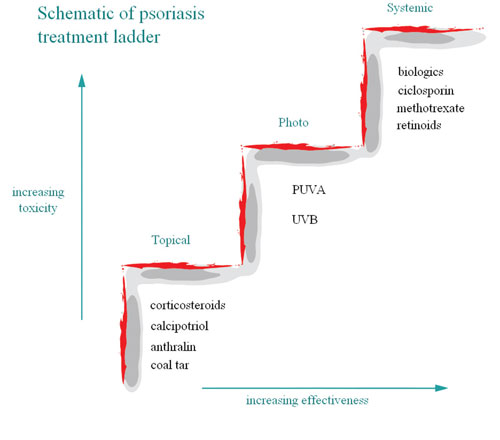
Tratamiento
Explicarle al paciente la cronicidad de su condición, y por lo tanto, de su tratamiento, es la clave para evitar la frustración y el deficiente cumplimiento del mismo. El manejo de psoriasis comienza por identificar la extensión de la enfermedad.
En los pacientes con enfermedad leve a moderada, se deben utilizar agentes tópicos. Los análogos de vitamina D3 (calcipotriene) y/o los esteroides tópicos suelen ser la primera línea de tratamiento.
El esteroide tópico es también el tratamiento predilecto en periodos de larga remisión utilizándose en forma interdiaria.
Si la placa tiene una escama gruesa, esta puede ser reducida con ácido salicílico, baños de agua salada y/o retinoides orales para mejor penetración del tratamiento. De igual forma, es más efectivo utilizar el tratamiento en ungüento. Los alquitranes como LCD o brea pueden ser de ayuda, particularmente en lesiones pruríticas.
Los pacientes con enfermedad moderada a severa se benefician de tratamiento sistémico. Metotrexato (MTX) es la primera línea de tratamiento sistémico ya que es altamente eficaz en todas las variantes clínicas. Ciclosporina o Acitretin también pueden ser utilizados. La fototerapia con luz ultravioleta B (UVB o nUVB) y la fotoquimioterapia de luz ultravioleta A (UVA) con psoralen son terapias clásicas. La introducción de nuevos agentes biológicos inyectables ha revolucionado el manejo de la psoriasis moderada a severa y la artritis psoriásica.
Existen dos clases principales de terapias biológicas: (1) dirigidas a las células T como alefacept (Amevive®) y (2) dirigidas a las citoquinas. Al último grupo se introdujo recientemente, ustekinumab (Stelara®) anticuerpo en contra de la subunidad p40 de las IL12 y 23. Principalmente se conocían los anti TNF etanercept (Enbrel®), infliximab (Remicade®) y adalimumab (Humira ®). Pese a su gran efectividad, por su alto costo, estos medicamentos deben ser limitados a pacientes que han sido resistentes a los otros tratamientos.
Una combinación de terapias debe ser considerada en la mayoría de los pacientes en los cuales la monoterapia no haya logrado ser efectiva. Es importante conocer los riesgos y beneficios de cada tratamiento pues existen contraindicaciones y seguimiento considerable para cada uno.
Conclusión
Es importante crear conciencia de que la psoriasis no está limitada a la piel, y por lo tanto, requiere de un manejo multidisciplinario. El diagnóstico y tratamiento temprano es crítico para evitar su impacto físico y psicológico. En estos últimos años, avances en reconocer los aspectos inmunológicos de la condición han hecho posible la introducción de nuevos medicamentos más dirigidos. Sin embargo, aún queda mucho por aprender de esta enfermedad.
Referencias
– Elder JT, Bruce AT, Gudjonsson JE, Johnston A, Stuart PE, Tejasvi T, Voorhees JJ, Abecasis GR, Nair RP. Molecular Dissection of Psoriasis: Integrating Genetics and Biology. J Invest Dermatol. 2009 Oct 8. [Epub ahead of print].
– Nestle FO, Kaplan DH, Barker J. Psoriasis: Mechanism of Disease. N Engl J Med 2009; 361:496-509.
– Gottlieb A, Korman NJ, Gordon KB, Feldman SR, Lebwohl M, Koo JY, Van Voorhees AS, Elmets CA, Leonardi CL, Beutner KR, Bhushan R, Menter A. Guidelines of care for the management of psoriasis and psoriatic arthritis: Section 2. Psoriatic arthritis: overview and guidelines of care for treatment with an emphasis on the biologics. J Am Acad Dermatol. 2008 May; 58(5):851-64.
– Gudjonsson JE, Elder JT. Psoriasis: epidemiology. Clinics in Dermatology. 2007;25: 535-546.
– Choi J, Koo J. Quality of life issues in Psoriasis. J Am Acad Dermatol 2003; 49:S57-61.
– Bolognia, J; Jorizzo, J; Rapini, R. Dermatology 2008; 2nd edition.
– Wolff, K; Johnson, R; Suurmond, D. Fitzpatrick’s Color Atlas and Synopsis of Clinical Dermatology. 2005. 5th edition.