Insuficiencia cardiaca en diabetes mellitus

Meliza Martínez Rodríguez, MD
Catedrático Auxiliar, Escuela de Medicina, Recinto de Ciencias Médicas, UPR
Especialista en Medicina Interna, Endocrinología Clínica y Diabetes
Diplomada de American Board of Internal Medicine y American Board of Clinical Lipidology
La diabetes mellitus se suele asociar a enfermedades como la aterosclerosis coronaria y la hipertensión, que pueden afectar el rendimiento del miocardio. La separación de estas etiologías potenciales de las causadas directamente por los trastornos metabólicos de la diabetes sobre el miocardio motiva confusión y cierto escepticismo sobre la existencia de una verdadera miocardiopatía ‘diabética’.
Diabetes e insuficiencia cardiaca congestiva
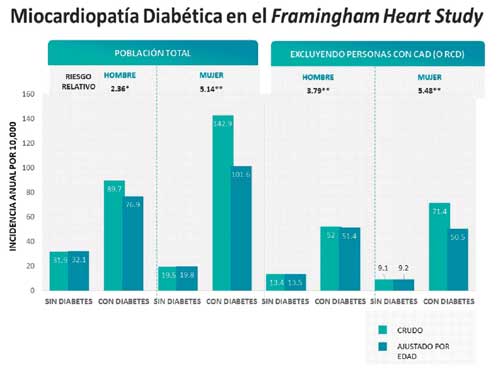
El rol de la diabetes mellitus en el desarrollo de la insuficiencia cardiaca congestiva se delineó de forma más concluyente en el Framingham Heart Study. En este estudio prospectivo (de 5000 individuos en 18 años), los hombres con diabetes tenían más del doble de frecuencia de insuficiencia cardiaca congestiva que los sin diabetes, y en las mujeres diabéticas su riesgo era 5 veces mayor. Esto se determinó considerando la edad, la hipertensión, la obesidad, la hipercolesterolemia y la arteriopatía coronaria, factores que comúnmente coexisten con la diabetes de larga evolución (ver figura). Los datos sugieren que la diabetes es otra causa discreta de la insuficiencia cardiaca congestiva y que alguna forma de cardiomiopatía se asocia con la diabetes como resultado de enfermedad de vasos pequeños o trastornos metabólicos.
Cardiomiopatía diabética
El término cardiomiopatía diabética fue sugerido por primera vez en 1972 (Rubler e.a, American Journal of Cardiology) en base a hallazgos post mortem de 4 adultos diabéticos con insuficiencia cardiaca congestiva sin enfermedad cardiaca aterosclerótica, valvular, congénita, hipertensiva ni alcohólica. En el miocardio se observaron áreas difusas de fibrosis y, en el glomérulo, el aspecto era nodular con depósitos hialinos en las arteriolas insinuando la presencia de proteínas plasmáticas en su pared. Se postula que los pacientes con diabetes de larga evolución con enfermedad renal pueden tener cambios miocárdicos no atribuibles a una afección arterial coronaria importante, a hipertensión, a enfermedad valvular o neuromuscular, a ingesta alta de alcohol, a enfermedad renal ni a uremia asociada. Por ello, se considera que tienen una forma de cardiomiopatía no descrita antes. En estos casos, se manifiestan los hallazgos clínicos de cardiomiopatía, principalmente cardiomegalia e insuficiencia cardiaca congestiva con lesiones patológicas caracterizadas por hipertrofia miocárdica, fibrosis y alteraciones de los vasos pequeños del corazón.
La miocardiopatía diabética se ha definido como la disfunción ventricular en diabetes, independiente de una causa reconocida (hipertensión o enfermedad coronaria). En la diabetes, son varios los trastornos que pueden contribuir a la disfunción ventricular, como:
- La neuropatía autonómica (en disfunción ventricular izquierda, pues la estimulación simpática aumenta la contracción ventricular izquierda). En los diabéticos se agotan las reservas de catecolaminas miocárdicas, lo que puede alterar la función sistólica o diastólica y deteriorar los nervios simpáticos cardiacos;
- La capacidad vascular para cumplir con la demanda metabólica miocárdica puede afectarse por la disfunción microvascular (se puede alterar la relajación del endotelio por inactivación del óxido nítrico, por los productos finales de la glicación avanzada y por una mayor generación de radicales libres e inclusive por una baja regulación de la expresión del factor de crecimiento endotelial vascular –VEGF–);
- La deposición del producto final de glicación puede aumentar la rigidez diastólica ventricular izquierda;
- La disminución en la disponibilidad de insulina o en su respuesta puede afectar el transporte de glucosa en la membrana celular y reducir la capacidad compensatoria del miocardio no infartado; y
- También pueden contribuir: la acumulación en el miocardio de lípidos y otros productos tóxicos del metabolismo de los ácidos grasos, la alteración del manejo del calcio, la regulación al alza del sistema renina-angiotensina, el aumento de la reactividad de oxígeno y defectos mitocondriales.
La evidencia clínica y de laboratorio respaldan estos mecanismos, según los cuales la diabetes y la resistencia a la insulina pueden causar insuficiencia cardiaca. Se ha postulado también una relación recíproca causal en la que la insuficiencia cardiaca promueve la resistencia a la insulina. La activación neurohumoral en la insuficiencia cardíaca aumenta el metabolismo de los ácidos grasos libres, lo que puede causar resistencia sistémica.
Opciones farmacológicas
La toxicidad de las tiazolidindionas (TZD) y de la metformina –dos hipoglucemiantes orales– los hace contraindicados en pacientes con insuficiencia cardíaca. Las TZD pueden causar retención de líquidos; no se recomienda en caso de insuficiencia cardiaca sintomática y están contraindicados en pacientes con insuficiencia cardiaca clase III o IV (Asociación Cardiaca de NY). La metformina está contraindicada por su riesgo de acidosis láctica, que en su contexto es muy bajo, siendo discutible si la insuficiencia cardíaca aumenta este riesgo.
Los inhibidores del cotransportador de sodio glucosa tipo 2 en el túbulo renal (SGLT2: empagliflozina, canagliflozina y dapagliflozina) están disponibles en los Estados Unidos y Europa para diabetes, ya que reducen la glucemia al aumentar la excreción renal de glucosa. Tienen un efecto diurético que lleva a una pérdida modesta de peso y de la presión sanguínea. Estudios clínicos mostraron una disminución en más del 30% de hospitalizaciones por insuficiencia cardiaca. Como sus efectos favorables en insuficiencia cardiaca se dan probablemente en forma independiente de la disminución de glucosa, se explora su uso potencial en pacientes sin diabetes 2 con insuficiencia cardiaca o que están a riesgo de la misma. A pesar de haber varias hipótesis, el mecanismo responsable para su efecto cardioprotector no se entiende aún por completo.
Hay varios ensayos para evaluar el uso subcutáneo de agonistas del receptor del péptido 1 similar al glucagón (GLP-1) en la insuficiencia cardiaca en pacientes con diabetes tipo 2. En un ensayo con liraglutida en pacientes con insuficiencia cardiaca establecida, no hubo ningún efecto sobre la misma. Un ensayo con lixisenatida en pacientes con infarto de miocardio u hospitalización por angina inestable en los últimos 180 días no mostró diferencias significativas en la tasa de hospitalización por insuficiencia cardíaca. Los inhibidores de la enzima dipeptidil peptidasa tipo 4 (saxagliptina y alogliptina, pero no sitagliptina) se han asociado a un mayor riesgo de hospitalización por insuficiencia cardiaca. No se conoce aún el mecanismo responsable.
Conclusión sobre terapias
Los pacientes con insuficiencia cardiaca y diabetes se tratan de la misma manera que los que no tienen diabetes. Esto es válido tanto para bloqueadores beta como para inhibidores de la enzima convertidora de angiotensina (ECA). Un control glucémico estricto se asocia con un menor riesgo de insuficiencia cardiaca, a pesar de que no se ha conoce una relación causal entre el control glucémico y la insuficiencia cardiaca. La diabetes, incluso sin evidencia de daño a un órgano final (neuropatía, retinopatía o nefropatía), es una contraindicación relativa para el trasplante de corazón. Sin embargo, en casos seleccionados el resultado es comparable al de pacientes sin diabetes.
Comentario
La insuficiencia cardiaca es la segunda presentación más común de enfermedad cardiovascular en diabetes tipo 2 (14,1 %). Hay evidencia –por confirmar– de que la cardiomiopatía diabética es independiente de la aterosclerosis coronaria, de que está presente antes de manifestarse clínicamente o en estudios de imagen, y de que precede el desarrollo de una insuficiencia cardiaca sintomática. Terapias innovadoras podrían ayudar en la patofisiología de esta condición y a mejorar el riesgo residual luego de utilizar el estándar de cuidado existente.