Queratosis actínica:
Un problema dermatológico frecuente

Néstor Sánchez, MD, FAAD
Profesor de Dermatología y Patología
Escuela de Medicina, Universidad de Puerto Rico
Consultor, Hospital Menonita, Aibonito
Significado de las nuevas guías
La queratosis actínica (QA), o queratosis solar, surge de la proliferación de queratinocitos atípicos en la epidermis. Es de las lesiones cutáneas más comunes que se ven en la práctica diaria de dermatología, y cuya incidencia aumenta con la edad y la exposición al sol.1,2 Afecta más a hombres que a mujeres.1,2
Luis Enrique IV Santaliz-Ruiz, MD
La mayoría de las QA se resuelven espontáneamente, pero algunas persisten. Del 0.03% al 20% de las QA progresan en un año a carcinoma cutáneo de células escamosas o espinocelular (cCCE), por lo que se les considera precancerosas.1-3 De hecho, un 60% de los cCCE se originan en QA preexistentes.1,3 Además, los pacientes con QA tienen un mayor riesgo de desarrollar cCCE, carcinoma de células basales (CCB) y melanoma maligno (MM).1,4
Factores de riesgo para desarrollar QA
- Exposición a rayos de luz ultravioleta (UV). Los rayos UV pueden inducir mutaciones en genes supresores como el p53 que potencialmente llevan a la proliferación de células atípicas;1
- Exposición al sol o historial de quemaduras solares. Las personas con trabajos o estilos de vida al aire libre expuestos al sol tienen un mayor riesgo de padecer QA y cáncer de la piel, por lo que es importante el uso de bloqueadores solares minerales con un factor de protección de 50 o más. El efecto es más marcado en individuos de tez blanca tipo Fitzpatrick I-III. En personas de tez oscura, las QA pueden ocurrir con menor frecuencia ya que la melanina epidérmica absorbe gran parte de los rayos UV, protegiendo a los queratinocitos;1,3,5
- Inmunosupresión. El compromiso inmunológico en pacientes inmunocomprometidos (recipientes de trasplantes de órganos) aumenta el riesgo de tener QA y eleva en 250 veces el de sufrir cCCE. Los pacientes con VIH tienen 2.6 veces más riesgo de padecer cCCE que los individuos seronegativos;1,5 y
- Genética. Hay síndromes que predisponen a QA y a cCCE, como xeroderma pigmentosum, albinismo oculocutáneo, epidermodisplasia verruciforme, disqueratosis congénita, entre otros.1,5
Manifestaciones clínicas
La mayoría de las QA ocurren en la piel expuesta al sol, comúnmente en el cuero cabelludo de personas calvas, en cara, en orejas, en cuello, en el dorso de antebrazos y manos y en el área pretibial. Típicamente las lesiones se manifiestan como una pápula o placa escamosa con base eritematosa. Por lo general, son ásperas al tacto y algunas veces pueden ser dolorosas.1,2
Las variantes clínicas de las QA, que destacan son:1,2
- Clásicas: las más comunes, con una pápula o placa fina con escamas y base eritematosa;
- Hipertróficas: con escama gruesa y adherente;
- Atróficas: exhiben máculas eritematosas lisas con ausencia de escamas;
- Con cuerno cutáneo (una espícula queratósica);
- Pigmentadas: con pápulas o con placas escamosas e hiperpigmentadas; y
- Queilitis actínica: con pápulas o con placas finas con escamas ásperas o ulceradas en el labio inferior.
Diagnóstico e histopatología
El examen físico a simple vista ayuda a encontrar las características clásicas de QA, como pápulas/placas escamosas con base eritematosa. Con frecuencia, el diagnóstico se realiza de forma clínica a través del tacto y la inspección visual.1,2 A veces, las QA pueden parecer lesiones del diagnóstico diferencial, como cCCE, queratosis liquenoide benigna, poroqueratosis, verruga vulgar, queratosis seborreica inflamada, psoriasis, dermatitis seborreica, entre otras. Si el diagnóstico no está meridianamente claro o se sospecha la posibilidad de cCCE, entonces se hace la biopsia (afeitada o sacabocado) de la lesión entera, si es posible, o al menos de la porción más gruesa, para establecer el diagnóstico definitivo. Las lesiones de más de 1 cm, o con induración, engrosamiento o de rápido crecimiento, ulceradas o dolorosas, o las que no responden a tratamientos para QA deben ser biopsiadas para descartar un cCCE.1,2
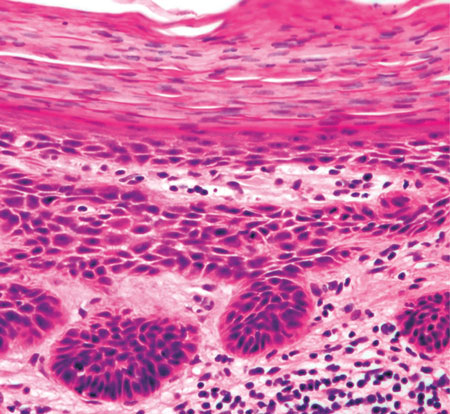
Histológicamente, tienen queratinocitos atípicos con núcleos hipercromáticos y pleomórficos solo en la porción basal o inferior de la epidermis, sin invadir la dermis. Esto las distingue del cCCE, donde los queratinocitos atípicos están en todos los estratos de la epidermis y/o se extienden a la dermis.1,2,5
Tratamiento
Las QA requieren tratamiento pues no se sabe cuáles se resolverán espontáneamente o cuáles persistirán o se convertirán en cCCE. Hay múltiples opciones para tratarlas, dependiendo de su localización, características, grosor, cantidad y evolución clínica, así como de la preferencia del paciente luego de ser informado sobre las alternativas, su duración, su efectividad, los posibles riesgos de hipopigmentación, la cicatrización, el dolor y la inflamación.1,2,6
En caso de una o pocas lesiones:
La criocirugía con nitrógeno líquido es el método más utilizado como tratamiento primario en casos de una o pocas QA discretas no hipertróficas. Se realiza una congelación de la QA por 5 a 10 segundos con la criosonda hasta hacer una bola de hielo a más de 1mm del margen clínico de la lesión.6 Esto es muy efectivo, aunque pudiera ocasionar hipopigmentación en el área tratada.2,6 Otras alternativas son el curetaje y electrodesecación (CED) o la escisión tangencial (ET), que pueden dejar cicatriz, hipopigmentación o hiperpigmentación.2,6 Cuando hay una o pocas QA, pero hipertróficas, se debe realizar una criocirugía por más de 10 segundos, o por 2 ciclos de congelación-descongelación pues estas lesiones son más resistentes. Otra opción puede ser CED o ET, en particular si las QA no responden a criocirugía. La muestra resultante se debe estudiar histológicamente para determinar si se trata de un cCCE.
En caso de múltiples lesiones:
Con frecuencia, puede haber múltiples QA en una misma zona del cuerpo con daño solar crónico en la piel vecina a las lesiones. En esta piel hay células clínicamente normales cuya genética se ha alterado por los rayos UV, lo que las predispone a un mayor riesgo de malignización hacia cCCE (esto se llama campo de cancerización). En estos casos, se deben tratar las QA y la zona de cancerización. Cuando hay múltiples QA finas y no hipertróficas en el cuero cabelludo y la cara, el 5-fluorouracilo tópico es la primera línea y el más efectivo tratamiento de campo.6,7 Los estudios han demostrado que luego de 12 meses de tratamiento inicial, el 74.7% de los pacientes tratados con fluorouracilo no tienen fallo terapéutico, comparado con imiquimod (53.9%), terapia fotodinámica (37.7%) y mebutato de ingenol (28.9%).6-8 La crema de 5-fluorouracilo 5% se aplica 1 o 2 veces al día por 2 a 4 semanas (régimen de 4 semanas es más efectivo7) hasta que ocurra erosión superficial de la piel afectada. La necrosis y la erosión superficial reepitelizan y sanan a las 2 semanas de concluir el tratamiento.2,6 Otras opciones de primera línea de tratamiento de campo incluyen imiquimod tópico o fototerapia dinámica (TFD).2,6 Por lo general, se debe evitar usar fluouracilo o imiquimod tópico en párpados y región periorbital por el alto riesgo de lesionar la conjuntiva. En estos casos, se puede aplicar nitrógeno líquido con cuidado, usando un hisopo a manera de criocirugía.6
El imiquimod modifica la respuesta inmunológica e induce la producción local de citocinas que ocasionan una reacción inflamatoria sobre la piel en que se aplica el fármaco hasta destruir las QA.6 La crema de imiquimod al 5% se aplica 2 veces a la semana en la noche por 16 semanas consecutivas. Las cremas de imiquimod al 2.5% o 3.75% se aplican cada noche por 2 semanas, luego se descansa 2 semanas y, por último, se realiza otro ciclo cada noche 2 por semanas adicionales. El imiquimod provoca eritema, erosión y ulceración del área afectada; las lesiones suelen sanar a las 2 semanas de haber terminado el tratamiento. A veces puede haber una hipo o una hiperpigmentación residual sobre la piel tratada. Es raro que se presenten síntomas parecidos a los de una gripe: fiebre, escalofríos, mialgia y malestar generalizado.2,6
En TFD se aplica al área afectada un fármaco fotosensibilizante como el ácido 5-aminolevulínico (ALA) o el aminolevulinato de metilo (MAL) antes de exponer al paciente a una fuente de luz azul o roja (TFD convencional) o a la luz solar (TFD con luz solar). Este tratamiento puede provocar una reacción localizada similar a una quemadura de sol, eritema, irritación, dolor, ardor, edema y, rara vez, cambios en la pigmentación. La recuperación suele tomar 7 días.2,6 Los estudios muestran que la eficacia de TFD convencional y de TFD con luz solar es similar, pero esta última es más tolerable y menos dolorosa.6,9
En pacientes con múltiples QA con lesiones hipertróficas, se recomienda hacer criocirugía dirigida a las QA hipertróficas, seguida de un tratamiento de campo con fluorouracilo tópico.6
Hay otros tratamientos de segunda línea para los pacientes con múltiples QA no hipertróficas que no toleren los efectos secundarios o no respondan bien a las terapias de primera línea antes mencionadas. Estos son el mebutato de ingenol y el diclofenaco tópico.2,6
El mebutato de ingenol tópico puede ocasionar eritema, ardor, dolor, erosión, ulceración e irritación; el área afectada suele sanar en 10 a 14 días. Viene en gel en 2 formulaciones: al 0.015%, que se aplica en la noche por 3 días consecutivos para lesiones en la cara y cuero cabelludo; y al 0.05%, que se aplica en la noche por 2 días consecutivos para lesiones en el torso y extremidades.2,6
El gel de diclofenaco tópico al 3% es una opción de segunda línea para múltiples QA no hipertróficas. Se aplica 2 veces al día por 90 días seguidos. Su poca eficacia y el prolongado tratamiento limitan su uso, aunque se tolere mejor que el fluorouracilo tópico.2,6
Además, hay otras opciones para las QA que se pueden considerar en ciertos casos. Entre ellas están los retinoides tópicos, la exfoliación química con ácido tricloroacético, los rayos láser ablativos con bióxido de carbono (CO2) o erbio:itrio-aluminio-granate (Er:YAG) o los rayos láser fraccionados no ablativos. Sin embargo, la evidencia sobre estas es limitada.2,6
Comentario
La mejor arma contra las QA es la prevención. Evitar la exposición al sol en horas pico, vestir ropa protectora y usar adecuadamente bloqueadores solares ayudan a reducir el riesgo de desarrollar QA y cCCE.2,6,10-13
Referencias
- Padilla RS, Robinson JK, Corona R. (2019). Epidemiology, natural history and diagnosis of actinic keratosis. UpToDate. Accedido 2020. https://www.uptodate.com/contents/epidemiology-natural-history-and-diagnosis-of-actinic-keratosis?source=history_widget.
- Bolognia JL, Schaffer JV, Duncan KO, Ko, C. (2014). Actinic keratosis, Basal Cell Carcinoma, and Squamous Cell Carcinoma. Dermatology Essentials (858-872). China: Elsevier Saunders.
- Criscione VD, Weinstock MA, Naylor MF, et al. Actinic keratosis. Cancer. 2009; 115:2523.
- Lee JH, Kim YH, Han KD, et al. Incidence of Actinic Keratosis and Risk of Skin Cancer in Subjects with Actinic Keratosis. Acta Derm Venereol. 2018; 98:382.
- Santaliz-Ruiz LE, Sánchez N. Carcinoma cutáneo de células escamosas. Galenus.2018;72(5):67-69.
- Jorizzo J, Dellavalle RP, Robinson JK, Corona R. (2019). Treatment of Actinic Keratosis. UpToDate. Accedido enero 2020 en: https://www.uptodate.com/contents/treatment-of-actinic-keratosis?search=actinic%20keratosis%20treatment&source=search_result&selectedTitle=1 103&usage_type=default&display_rank=1
- Jansen MHE, Kessels JPHM, Nelemans PJ, et al. Randomized Trial of Four Treatment Approaches for Actinic Keratosis. N Engl J Med. 2019; 380(10):935-946.
- Walker JL, Siegel JA, Sachar M, Pomerantz H, Chen SC, Swetter SM, et al. 5-Fluorouracil for Actinic Keratosis Treatment and Chemoprevention. J Invest Dermatol. 2017;137(6):1367-1370.
- Sotiriou E, Evangelou G, Papadavid E, Apalla Z, et al. Conventional vs. daylight photodynamic therapy for patients with actinic keratosis on face and scalp. J Eur Acad Dermat Venereol. 2018;32(4):595-600.
- Naylor MF, Boyd A, et al. High sun protection factor sunscreens in the suppression of actinic neoplasia. Arch Dermatol. 1995; 131:170.
- Thompson SC, Jolley D, Marks R. Reduction of solar keratoses by regular sunscreen use. N Engl J Med. 1993; 329:1147.
- Darlington S, Williams G, Neale R, et al. A randomized controlled trial to assess sunscreen application and beta carotene supplementation in the prevention of solar keratoses. Arch Dermatol. 2003; 139:451.
- Ulrich C, Jürgensen JS, Degen A, et al. Prevention of non-melanoma skin cancer in organ transplant patients by regular use of a sunscreen. Br J Dermatol. 2009; 161 Suppl 3:78.
- Yanosfky VR, Mercer SE, Phelps R. Histopathological Variants of Cutaneous Squamous Cell Carcinoma: A Review». Journal of Skin Cancer 2011: 1-13).