Melasma:
Clasificación y tratamiento

Néstor P. Sánchez, MD, FAAD
Profesor de Dermatología y Patología
Escuela de Medicina, Universidad de Puerto Rico
Profesor de Dermatología y Dermatopatología
Ponce Health Sciences University
Consultor, Hospital Menonita, Aibonito
Elena Vélez Torres, MS2
Ponce Health Sciences University
Ángel Pagán González, MS3
Ponce Health Sciences University
Introducción y aspectos históricos
El estudio sobre el melasma con más trascendencia en dermatología se realizó en la década de 1980, cuando el Massachusetts General Hospital de la Universidad de Harvard y el Recinto de Ciencias Médicas de la Universidad de Puerto Rico formaron una alianza investigativa.1 De esa manera se realizó un estudio pionero para describir las características clínicas, histológicas e inmunológicas del melasma en una cohorte de mujeres puertorriqueñas. El estudio demostró que la clasificación del melasma acorde a su histología y apariencia bajo la lámpara de Wood es una pieza clave para poder seleccionar el tratamiento adecuado.1 Este trabajo propulsó el estudio científico del melasma en las últimas cuatro décadas y el uso de medicamentos efectivos, como la hidroquinona y tretinoína (ácido transretinoico), que hoy en día benefician a millones de pacientes con esta condición.
Epidemiología
El melasma, también conocido como cloasma, es una condición crónica de la piel, caracterizada por pigmentación excesiva y por afectar mayormente el rostro. Se caracteriza por manchas simétricas en áreas expuestas al sol como las mejillas, la piel sobre el labio superior, la frente y el mentón.2 Varios estudios estiman que la prevalencia es del 1% en la población general y hasta de un 10% de la población en latinoamerica.3 La prevalencia del melasma es mucho más alta en mujeres de edad reproductiva y en embarazadas.
Estudios en embarazadas estiman su prevalencia entre un 50% a un 70% en Estados Unidos, del 50% al 80% en latinas, con un tercio de estas padeciendo la forma crónica por el resto de sus vidas.4 Estos datos colocan al melasma como la manifestación cutánea que más afecta cosméticamente a las embarazadas, aunque puede incluso desarrollarse en no embarazadas que toman medicamentos anticonceptivos. Además, es evidente que existe una predisposición genética para desarrollar esta patología. Un estudio en Francia encontró que hasta el 48% de las mujeres afectadas reportaron al menos un pariente con la condición.5
Etiología y patogénesis
Si observamos la epidemiología asociada al melasma, podemos relacionar la exposición crónica a los rayos ultravioleta (UV) del sol y los altos niveles del estrógeno en mujeres y en embarazadas con el desarrollo de esta condición. El mecanismo molecular exacto no ha sido elucidado, pero científicos revelan que luego de la exposición a los rayos UV, los melanocitos se vuelven hiperfuncionales y producen mayores cantidades de melanina.6 El daño crónico solar, o fotoenvejecimiento, resulta en desorganización de las fibras elásticas y en la degradación del colágeno, aumentando así la apariencia de manchas en la piel.
Del mismo modo, la exposición a los rayos UV puede provocar una respuesta inflamatoria, donde se estimula el crecimiento de los melanocitos y una producción descontrolada de pigmento. Por último, el rol del estrógeno se debe a su capacidad de estimular receptores en melanocitos que activan mecanismos moleculares de pigmentación en la piel, como la enzima tirosinasa.7
Manifestaciones clínicas y subtipos
El melasma se caracteriza por máculas y parchos de color marrón claro a marrón oscuro con bordes irregulares, que aparecen de forma simétrica. Los tipos de melasma se pueden clasificar de acuerdo a variantes histológicas y a la topografía facial.
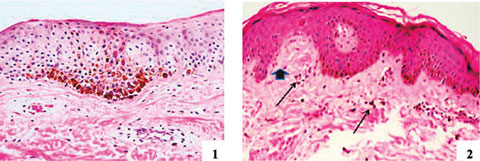
Las variantes histológicas son epidermal, dermal y mixta. La variante epidermal (Figura 1) se caracteriza por exceso de melanina atrapada en la capa más superficial de la piel y es la más fácil de controlar con medicamentos tópicos y exfoliantes químicos.
Por otro lado, la variante dermal se caracteriza por depósitos de melanina e infiltrado de linfocitos, fagocitos, y células dendríticas, sugiriendo un problema con la degradación o fagocitosis del pigmento (Figura 2). La variante mixta es una combinación de ambas y los estudios sugieren que es la variante más común.8
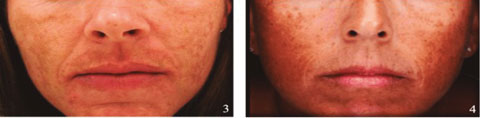
Por otro lado, la topografía facial del melasma se divide en dos patrones clásicos: centrofacial y periférico. En el tipo centrofacial (Figura 3), las lesiones predominan en las áreas de la glabela, la frente, el puente de la nariz, los arcos cigomáticos, la piel sobre el labio superior y la barbilla.
En el tipo periférico (Figura 4), las áreas frontotemporal, preauricular y mandibular se ven más afectadas.8 Una gran proporción de pacientes sufren lesiones de melasma en ambas regiones al momento de consultar a un dermatólogo.
Diagnóstico
El diagnóstico de melasma es de tipo clínico en la mayoría de los casos. Luego de realizar un historial médico y un examen de la piel, los dermatólogos pueden confirmar el diagnóstico y descartar opciones de diagnóstico diferencial a través de varios métodos. Primero: se pueden observar los bordes irregulares del melasma con la luz visible (Figura 5A) y con la lámpara de Wood (Figura 5B).1,9
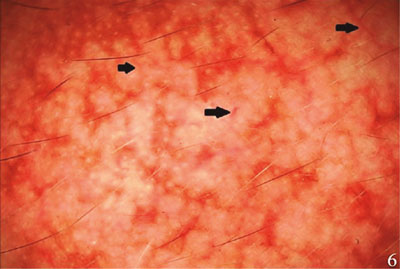
Segundo: la dermatoscopía del melasma muestra un aumento en redes vasculares llamadas telangiectasias (Figura 6). Además, el color de las lesiones varía según la localización de la melanina. Por ejemplo, hay un color marrón oscuro y red vascular bien definida cuando se encuentra en el estrato córneo, un color marrón claro e irregularidad en la vascularidad cuando se encuentra en las capas inferiores de la epidermis, y un color gris azulado cuando se encuentra en la dermis.10
Diagnóstico diferencial
El melasma comparte similitudes con la hiperpigmentación inducida por fármacos como doxiciclina y amiodarona. Sin embargo, la hiperpigmentación inducida por fármacos presenta contornos más uniformes y una demarcación más prominente que las lesiones causadas por melasma. Además, esta puede incluir zonas del rostro normalmente protegidas de los rayos UV, como la zona inferior de la nariz.11
Por otro lado, la hiperpigmentación postinflamatoria debido a condiciones como el lupus cutáneo o a reacciones asociadas a fotosensibilidad pueden causar manchas oscuras en la zona malar, al igual que el melasma. La dermatitis por contacto pigmentada, o melanosis de Riehl, se caracteriza por mostrar manchas en zonas de la piel expuestas a una sustancia alergénica.11 Por último, se ha reportado un aumento en la hiperpigmentación asociada a depósitos cutáneos de mercurio, a causa de jabones y cremas blanqueadoras no aprobados por la FDA y de origen extranjero. Estos pueden causar pigmentación en áreas expuestas y hasta intoxicación por mercurio.12
Tratamiento
Antes de iniciar un tratamiento para melasma, se deben evaluar la severidad, la duración y los factores de riesgo, incluyendo tratamientos y resultados previos. Las condiciones dermatológicas de hiperpigmentación se pueden controlar y hasta es posible prevenir recaídas practicando protección solar estricta.13 La Academia Americana de Dermatología recomienda el uso de bloqueador solar mineral de amplio espectro (es decir para rayos UVA y UVB) con SPF 50 o más. Además, aquellos bloqueadores solares que contienen óxido de hierro añaden protección en contra de la luz visible.14
Los dermatólogos recomiendan tratamientos según la severidad del melasma, siendo común utilizar una combinación de agentes. Para melasma leve, el tratamiento de primera línea es hidroquinona 4% dos veces al día durante 4 a 6 meses. Para quienes no toleren la hidroquinona, hay alternativas como el ácido azelaico, ácido kójico y niacinamida. El melasma moderado a severo se trata con una combinación de hidroquinona, tretinoína y acetato de flucinolona.
Existen terapias de segunda línea como exfoliantes químicos superficiales y medicamentos orales. Entre los exfoliantes químicos, se encuentran los alfa-hidroxiácidos, el ácido salicílico y el ácido tricloroacético. El agente oral más común es el ácido tranexámico 2 veces al día.15 Sin embargo, es recomendable analizar los factores de riesgo, ya que algunos medicamentos orales pueden promover la estimulación de la cascada de coagulación sanguínea.
Finalmente, los rayos láser y las terapias de luz son tratamientos de tercera línea utilizados en pacientes que no responden a los antes mencionados. Es importante discutir los beneficios y los posibles riesgos –como la hiperpigmentación– de los rayos láser y de las terapias de luz con cada paciente.
Comentario
Melasma es una condición que afecta con mayor frecuencia a las mujeres en edad fértil y a la población con mayor exposición al sol. Hoy en día disponemos de distintas opciones terapéuticas especializadas que suelen ayudar bien a nuestros pacientes.
Referencias
- Sanchez NP, Pathak MA, Sato S, Fitzpatrick TB, Sanchez JL, Mihm MC Jr. Melasma: A clinical, light microscopic, ultrastructural, and immunofluorescence study. Journal of the American Academy of Dermatology. 1981;4(6):698-710.
- Grimes PE, Yamada N, Bhawan J. Light microscopic, immunohistochemical, and ultrastructural alterations in patients with melasma. Am J Dermatopathol 2005; 27:96.
- Cestari T, Arellano I, Hexsel D, Ortonne JP. Latin American Pigmentary Disorders Academy. Melasma in Latin America: options for therapy and treatment algorithm. J Eur Acad Dermatol Venereol. 2009;23(7):760-772.
- Pichardo R, Vallejos Q, Feldman SR, et al. The prevalence of melasma and its association with quality of life in adult male Latino migrant workers. Int J Dermatol. 2009;48(1):22-26.
- Ortonne JP, Arellano I, Berneburg M, et al. A global survey of the role of ultraviolet radiation and hormonal influences in the development of melasma. J Eur Acad Dermatol Venereol. 2009;23(11):1254-1262.
- Browning J. Dermatology Edited by Jean L.Bolognia Julie V.Schaffer LorenzoCerroni Fourth edition China: Elsevier, 2018, ISBN 978-0-7020-6275-9. Pediatr Dermatol. 2018;35(2):289-289.
- Rajanala S, Maymone MBC, Vashi NA. Melasma pathogenesis: a review of the latest research, pathological findings, and investigational therapies. Dermatol Online J. 2019; Oct 15; 25(10).
- Ogbechie-Godec OA, Elbuluk N. Melasma: an Up-to-Date Comprehensive Review. Dermatol Ther. 2017;7(3):305-318.
- Handel AC, Miot LDB, Miot HA. Melasma: a clinical and epidemiological review. An Bras Dermatol. 2014;89(5):771-782.
- Sonthalia S, Jha A, Langar S. Dermoscopy of melasma. Indian Dermatol Online J. 2017;8(6):525.
- Cestari TF, Dantas LP, Boza JC. Acquired hyperpigmentations. An Bras Dermatol. 2014;89(1):11-25.
- Bolognia JL, Schaffer JV, Cerroni L. Dermatology: 2-Volume Set. 4th ed. Elsevier Health Sciences; 2017.
- Choudhury K, Morris J, Harrison H, O’Moore E. Use of skin lightening creams. Dangers from mercury. BMJ. 2011; Mar 1; 342:d1327.
- Mahmoud BH, Ruvolo E, Hexsel CL, et al. Impact of Long-Wavelength UVA and Visible Light on Melanocompetent Skin. J Invest Dermatol. 2010;130(8):2092-2097.
- Del Rosario E, Florez-Pollack S, Zapata L, et al. Randomized, placebo-controlled, double-blind study of oral tranexamic acid in the treatment of moderate-to-severe melasma. J Am Acad Dermatol. 2018;78(2):363-369.
- Dumbuya H, Grimes P, Lynch S, et al. Impact of Iron-Oxide Containing Formulations Against Visible Light-Induced Skin Pigmentation in Skin of Color Individuals. J Drugs Dermatol. 2020;19(7):712-717.