Acné:
Breve revisión sobre aspectos diagnósticos y terapéuticos

Néstor Sánchez, MD, FAAD
Profesor de Dermatología y Patología
Escuela de Medicina, Universidad de Puerto Rico
Consultor, Hospital Menonita, Aibonito
Luis Enrique IV Santaliz-Ruiz, MD
Katinna Rodríguez Baisi, MS3
Epidemiología y aspectos clínicos
El acné es un desorden cutáneo que conlleva no solo molestias y cicatrices, sino también angustia emocional y psicosocial. Su prevalencia global circunda el 9.4%.1 Afecta más a adolescentes y a adultos jóvenes (pico entre los 16 y 20 años). El 85% de los adolescentes sufre de acné y es más frecuente y severo en los varones.2,3 En adultos es más común en mujeres, afectando a un 12%.2 Las áreas más afectadas –aparte de la cara– son la espalda superior (52%), el pecho (30%), la espalda inferior (22%), los hombros/brazos (16%) y el cuello (8%).5 Esta enfermedad crónica puede durar más de 2 años.3 Una preocupante secuela del acné son las cicatrices irreversibles de las lesiones: en la cara (55%), en el pecho (14%) y en la espalda (24%).4 Las comorbilidades psiquiátricas en estos pacientes son importantes ya que hay una asociación con depresión (14%), ansiedad (5%) e ideas suicidas (24%).3
El acné afecta áreas con alta densidad de glándulas sebáceas como la cara, el cuello, el pecho, la espalda y los brazos.6 Típicamente presenta comedones abiertos o cerrados y lesiones inflamatorias, pápulo-pustulas, quistes o nódulos.6 El acné nodular se caracteriza por lesiones dolorosas de 5 mm o más, con alto riesgo de formar cicatrices.6,7 Además de cicatrices, puede provocar una hiperpigmentación postinflamatoria –en particular en pacientes de tez oscura o trigueña– que puede permanecer hasta varios meses después de la lesión.6,8 En mujeres adultas suele localizarse en el área de la mandíbula y cuello, y relacionarse con irregularidades menstruales.6,9
Patogénesis
Cuatro factores principales juegan un rol central en la
patogénesis del acné en los folículos pilosebáceos: la hiperqueratinización folicular, la producción excesiva de grasa, la inflamación y el bacilo anaeróbico gram positivo Cutibacterium acnes (o Propionibacterium acnes).6,10 Esta bacteria afecta la queratinización.11 La hiperqueratinización y la producción excesiva de sebo crean en el folículo un ambiente anaeróbico propicio para que prolifere C. acnes y desencadene la respuesta inflamatoria.6 Así, surge el microcomedón, la lesión precursora del acné.6 Eventualmente, este evoluciona al comedón cerrado blanquecino. Mientras sigue la distensión folicular, se forma un comedón abierto, de color negruzco u oscuro.6 La ruptura folicular derrama lípidos y queratina a la dermis adyacente,6 lo que ocasiona la formación de pápulo-pústulas y nódulos inflamatorios del acné.6
Hay estudios que enfatizan el rol que desempeñan los andrógenos en la patogénesis del acné, ya que estimulan el crecimiento de las glándulas sebáceas y aumentan la producción de sebo -factores que estimulan el acné-.6 Estudios realizados en hombres con insensibilidad a los andrógenos demuestran que ellos no producen sebo ni suelen desarrollar acné.12 Si bien el exceso de andrógenos puede promover el acné, la mayoría de los pacientes con acné tienen niveles normales.6 Cabe destacar que hay desórdenes de hiperandrogenismo con acné, como el síndrome de ovario poliquístico, la hiperplasia suprarrenal congénita y los tumores suprarrenales u ováricos.6
Las investigaciones clínicas apuntan a un posible efecto de algunos alimentos en la patogénesis del acné. El consumo de productos lácteos y víveres de alta carga glucémica eleva el nivel del factor de crecimiento similar a la insulina 1 (IGF-1) y aumenta el riesgo de desarrollar acné.6,13,14 La resistencia a la insulina estimula la producción de andrógenos, incrementa los niveles de IGF-1 y provoca una mayor secreción de sebo.6,15 En la pubertad, periodo típico de inicio del acné, suele haber aumento en la resistencia a la insulina y en los niveles de IGF-1.6 Hay estudios que revelan disminución del acné en quienes ingieren una dieta con baja carga glucémica.6
Asimismo, hay medicamentos que pueden causar acné o erupciones acneiformes, como los glucocorticoides sistémicos y tópicos, la fenitoína, el litio, la isoniazida, los inhibidores del factor de crecimiento epidérmico, las hormonas androgénicas, vitaminas B6 y B12 o elementos halogenados como el yoduro y bromuro en ciertas multivitaminas.6
Tratamiento
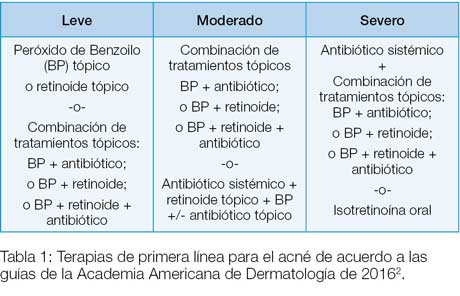
Los tratamientos para el acné incluyen medicamentos tópicos, antibióticos sistémicos, agentes hormonales, e isotretinoína (Accutane).2 La selección se basa en la severidad, entre otros factores (Tabla 1).2 El uso de una escala de clasificación facilita las decisiones terapéuticas y la evaluación de la respuesta al tratamiento, pero aún no existe un sistema estándar.
Sustancias tópicas
Los tratamientos tópicos para el acné comúnmente utilizados son peróxido de benzoilo (BP), ácido salicílico (SA), antibióticos, antibióticos combinados con BP, retinoides, retinoides con BP, retinoides con antibióticos, ácido azelaico y agentes de sulfona.2 Estos tratamientos suelen ser suficiente para el acné leve y también se utilizan como terapia de mantenimiento en aquellos pacientes que han completado un curso de tratamiento sistémico.2
El BP es comedolítico y antibacteriano contra el C. acnes.2,14 La irritación de la piel es un efecto adverso común del BP. En pacientes con piel sensible, su uso en concentraciones bajas (2.5%) o en formulación de jabón suele ser mejor tolerado.2 Hasta ahora no se ha documentado resistencia de C. acnes a BP.2,14
Para el acné, clindamicina 1% tópica es el antibiótico de elección por sus propiedades antimicrobianas y antiinflamatorias.2,14 Con el tiempo se ha visto una menor eficacia de eritromicina contra el C. acnes debido al incremento en la resistencia.2,14 Por ende, el uso de BP en combinación con antibióticos tópicos u orales se recomienda para aumentar la eficacia y menor incidencia de resistencia a antibióticos.2,14 Las combinaciones de antibióticos y BP de dosis fija incluyen: gel de BP 5% con eritromicina 3%, y gel de BP 2.5%, 3.75%, o 5% con clindamicina al 1%.2,14
Los retinoides tópicos se derivan de la vitamina A y hay 3 disponibles: tretinoína (0.025-0.1% en gel, gel de crema o microesferas), adapaleno (0.1%, 0.3% crema o 0.1% loción) y tazaroteno (0.05%, 0.1% en crema, gel o espuma).2,14 Cada uno ejerce su función a través de un receptor de ácido retinoico diferente. Estos tienen un efecto comedolítico, antiinflamatorio y normalizan la queratinización folicular ayudando a resolver la lesión precursora del acné.2,14 Además, aumentan la efectividad de otros agentes tópicos cuando se usan en combinación; así, la combinación adapaleno 0.1%-0.3%/BP 2.5% (EpiDuo) se suele usar en mayores de 12 años.2,14 Efectos adversos son irritación, enrojecimiento y resequedad de la piel, que se pueden minimizar con un uso menos frecuente. Los retinoides se deben usar por la noche ya que no son fotoestables.2,14 Además, crean fotosensibilidad y requieren protección solar durante el día.2,14 Están estrictamente contraindicados durante el embarazo debido al riesgo de teratogénesis.2,14
Los agentes de sulfona son otra alternativa (gel de dapsona al 5%), que es más efectiva en las mujeres. Se cree que actúa a través de sus efectos antiinflamatorios, como también bacteriostáticos.2,14
Otro tratamiento comúnmente utilizado es el SA (0.5% -2%), comedolítico disponible sin receta.2 Es generalmente bien tolerado, pero de eficacia limitada según ensayos clínicos.2 De igual manera, los datos sobre la eficacia del uso de azufre, nicotinamida, resorcinol, sulfacetamida de sodio, aluminio cloruro y zinc son limitados, a pesar de su empleo rutinario.2
El ácido azelaico 20% es otro agente tópico antibacteriano, antiinflamatorio, y comedolítico. Es bien tolerado en piel sensible y su efecto aclarante es beneficioso en casos de hiperpigmentación postinflamatoria; además, es seguro durante el embarazo.2,14
Antibióticos sistémicos
Los antibióticos sistémicos están indicados en el acné inflamatorio moderado a severo resistente a la terapia tópica. Deben usarse en combinación con BP y/o un retinoide tópico para disminuir la resistencia.2,14 Se deben de usar por 3 a 4 meses.2,14
Las tetraciclinas mejoran el acné por sus efectos antimicrobianos y sus propiedades antiinflamatorias.2 La doxiciclina y la minociclina son eficaces.2,14 En gestantes o menores de 8 años, los macrólidos como eritromicina y azitromicina están indicados pero se deben reservar para cuando haya contraindicaciones a las tetraciclinas, ya que conllevan un riesgo mayor de resistencia.2,14 Fotosensibilidad y síntomas gastrointestinales son sus efectos adversos más comunes.2
Agentes hormonales
Los anticonceptivos orales combinados (AOC) contienen componentes de estrógeno y progestina y su efecto neto es antiandrogénico.2,16 Hay 4 AOC aprobados por FDA para tratar el acné en mujeres que también desean anticoncepción.2 Los AOC reducen las lesiones de acné, inflamatorias y comedonales. Si se usan solo para el acné, sus riesgos cardiovasculares, aunque son mínimos en pacientes saludables en edad reproductiva, deben sopesarse con los riesgos del acné, pero se deben tomar en consideración.2,16 Pueden ser beneficiosos en mujeres con hiperandrogenismo que presentan deterioro premenstrual del acné o hirsutismo.2
El antiandrogénico espironolactona (antagonista del receptor de aldosterona) ha demostrado eficacia en mejorar el acné y disminuir la producción de sebo en estudios clínicos, pero no está aprobado por FDA.2,16 Está contraindicado en gestantes y en hombres por riesgo de ginecomastia, debiéndose monitorear los electrolitos por riesgo de hipercalcemia.2,16
Los corticoesteroides sistémicos pueden ser de beneficio temporal cuando hay inflamación mientras comienza el tratamiento, o si hay hiperandrogenismo suprarrenal.2 Se suelen utilizar en inyección para tratar los nódulos individuales de acné. 2
Isotretinoína oral
El tratamiento con isotretinoína oral se recomienda para el acné nodular severo, o para el acné moderado recalcitrante. Disminuye la producción de sebo, las lesiones de acné y las cicatrices. El consenso de la AAD indica que el acné moderado resistente al tratamiento, que produce cicatrices físicas o angustia psicosocial, es una indicación para usar isotretinoína oral2 (al inicio 0.5 mg/kg/día, subiendo a 1 mg/kg/día después del primer mes, con una dosis acumulativa entre 120 y 150 mg/kg).2 Es muy lipofílica, por lo que se debe tomar con alimentos. La formulación de isotretinoína con lidosa utiliza agentes lipídicos para encapsular el medicamento, evitando la necesidad de alimentos.2,16
Sus efectos secundarios más frecuentes imitan los síntomas de la hipervitaminosis A, que afecta los sistemas mucocutáneo, musculoesquelético y oftálmico.2 Se deben monitorear la función hepática, el colesterol y los triglicéridos, pues a veces estos aumentan. Los efectos teratogénicos de la isotretinoína son conocidos.2,16 Según ordena la FDA, los pacientes –hombres y mujeres– deben inscribirse y adherirse al programa iPLEDGE antes de comenzar un tratamiento con isotretinoína. Este programa incluye abstenerse de relaciones sexuales o usar 2 métodos anticonceptivos.2,16 Por lo tanto, en cada visita médica, los pacientes deben ser orientados sobre los métodos anticonceptivos disponibles y la necesidad de adherirse a las guías de iPLEDGE.2,16
Referencias
- Hay RJ, Johns NE, et al. J Invest Dermatol. 2014;134(6):1527-1534.
- Zaenglein A, Pathy A, et al. J Am Acad Dermatol. 2016;74(5):945-973.
- Tan JKL, Bhate K. Br J Dermatol. 2015;172(S1):3-12.
- Tan JKL, Tang J, Fung K, et al. J Cutan Med Surg.2010;14(4):156-160.
- Nijsten T, Rombouts S, Lambert J. J Eur Acad Dermatol Venereol. 2007;21(2):163-168.
- Thiboutot, D. & Zaenglein A. UpToDate. https://www.uptodate.com/ (2019). Accessed October 2, 2019.
- Pochi PE, Shalita AR, Strauss JS, et al. J American Academy of Dermatology. Vol 24; 1991:495-500.
- Abad-Casintahan F, Chow SKW, Goh CL, et al. J Dermatol. 2016; 43(7):826-828.
- Lucky AW. Arch Dermatol. 2004;140(4):423-424.
- Jeremy AHT, Holland DB, et al. J Invest Dermat. 2003;121(1):20-27.
- Jarrousse V, Castex-Rizzi N, Khammari A, et al. Arch Dermatol Res. 2007;299(9):441-447.
- Imperato-Mc Ginley J, Gautier T, Cai LQ, Yee B, Epstein J, Pochi P. J Clin Endocrinol Metab. 1993;76(2):524-528.
- Adebamowo CA, Spiegelman D, Danby FW, Frazier AL, Willett WC, Holmes MD. J Am Acad Dermatol. 2005;52(2):207-214.
- Marson JW, Baldwin HE. Dermatol Clin. 2019;37(2):183-193.
- Cappel M, Mauger D, et al. Arch Dermatol.2005;141(3)333-338.
- Marson JW, Baldwin HE. Dermatol Clin. 2019;37(2):195-203.