Artritis psoriática

Carmen Yolanda Pagán-Durán, MD
Especialista en Reumatología
Ex Presidente de la Asociación de
Reumatólogos de Puerto Rico
dracarmenyolandapagan@gmail.com
|
La AP se puede presentar en distintas formas, incluyendo monoartritis, oligoartritis o poliartritis asimétrica o poliartritis simétrica (como en AR). También puede haber enfermedad sacroilíaca y espinal sola o en combinación con artritis perifér ca. El factor reumatoideo suele estar negativo y el HLA-B27 pudiera estar presente.
|
No hay un acuerdo en cuanto a su clasificación, pero las evidencias clínicas, epidemiológicas, genéticas y los estudios radiográficos sugieren que la AP es una entidad distinta a otras artritis inflamatorias.
Epidemiología
La prevalencia de AP en Estados Unidos es de 0.1%. Cerca del 30%
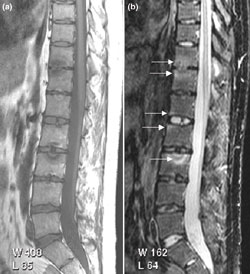
Artritis psoriática en MRI
(a:T1, b: STIR) en columna torácica baja y lumbar con signos de inflamación en distintos niveles (Fiona McQueen, Marissa Lassere and Mikkel
Østergaard, c.commons lic. 2.0).
La mayoría de los pacientes tienen historial familiar de psoriasis. La AP es más común en caucásicos que en afroamericanos o asiáticos. La proporción hombre a mujer es la misma, aunque en las féminas predomina el patrón de poliartritis simétrica, mientras que los varones suelen tener artritis espinal. En contraste con la psoriasis, donde la edad pico es de 5 a 15 años, la AP es más común entre los 30 y 55 años.
Patogénesis
La etiología de AP se desconoce. Factores genéticos, ambientales e inmunológicos pueden influir en la enfermedad y su expresión. La AP está asociada al gen HLA-Cw6. Hay además una asociación entre HLA-B27 y artropatías periférica y espinal, en las cuales hay evidencia radiográfica de sacroileitis.
En la patogénesis de AP pueden tener un rol importante agentes infecciosos y trauma físico:
– Se ha discutido mucho el concepto de que AP pudiera ser una artritis reactiva a la flora de una placa psoriática (streptococci y staphylococci). Antígenos microbiales pudieran actuar como supraantígenos o generar reactivación cruzada de células-T con autoantígenos.
– La posibilidad de que un trauma pudiera precipitar AP (efecto Koebner), al liberar autoantígenos putativos o en la expresión de proteínas que parezcan antígenos bacterianos.
Presentación clínica
Debido a las diferentes manifestaciones clínicas, es conveniente clasificar a los pacientes con AP en diferentes subgrupos clínicos:
Oligoartritis o monoartritis asimétrica, es el subgrupo más común (30% a 50%). La artritis oligoarticular compromete una coyuntura mayor (ejemplo: rodilla) y una o dos coyunturas inter-falángicas con dactilitis de un dedo de la mano o del pie. Pueden ayudar a definir el diagnóstico: historia familiar de psoriasis, psoriasis durante la niñez, psoriasis en áreas escondidas (cuero cabelludo, ombligo, área perianal) y cambios radiográficos característicos.
|
Cambios radiográficos característicos: – Inflamación fusiforme de tejido blando con distribución asimétrica y con mineralización normal; disminución dramática (con o sin anquilosis) de interfalanges en manos y pies, – Destrucción interfalángica con agrandamiento de espacios articulares, – Proliferación ósea de la base de la falange distal, – Deformidad pencil-in-cup y periostitis.
|
En la AP se encuentra una combinación particular del daño óseo que incluye erosiones (que la distingue de espondilitis anquilosante) y producción de hueso en una distribución específica (que la distingue de artritis reumatoidea).
Otros subgrupos clínicos incluyen: – Poliartritis (30% a 50%), usualmente simétrica (parecida a AR, con inflamación de manos, muñecas, pies, tobillos, codos y rodillas). – Artritis axial, en un 5%, (espondilitis, sacroileitis y/o artritis de hombro y cadera) con o sin artritis periférica. – Artritis mutilans es característica de AP, aunque menos frecuente (5%), pudiendo haber transición de los patrones entre los subgrupos.
Otras manifestaciones clínicas de AP incluyen entesitis, conjuntivitis, uveítis, insuficiencia aórtica, fibrosis pulmonar y amiloidosis.
Tratamiento
La selección de tratamiento va a depender del tipo de artritis (axial o periférica) y de la severidad de la artritis y de la psoriasis.
Antiinflamatorios no esteroideos. Su utilización es recomendable para el alivio de síntomas de dolor e inflamación. Aunque no existe una cura para AP, se recomienda la utilización de inmunomoduladores lo antes posible, para evitar que la enfermedad progrese y haga daño estructural. La artritis poliarticular, particularmente periférica, suele tener una buena respuesta a los medicamentos modificadores de enfermedad (DMARDS), en especial metotrexate. Otros DMARDS incluyen sulfasalazina, leflunomida, ciclosporina y azathioprine. Por otro lado, con el advenimiento de modificadores biológicos (anti-TNF o factor de necrosis tumoral, como adalimumab, etanercept, infliximab, golimumab y certrolizumab pegol) se puede obtener una excelente respuesta clínica tanto en la artritis periférica como en la axial e inclusive en psoriasis.
Los corticoesteroides en dosis bajas pueden ser utilizados como terapia combinada con las anteriores o como terapia de puente, mientras se espera que los modificadores hagan efecto. Como inyecciones intraarticulares, de ser necesario, pueden proveer gran alivio y restablecer la función.
La cirugía se recomienda en pacientes con dolores intratables o con pérdida de función articular.
Opinión
La AP tiene un amplio espectro de manifestaciones clínicas. Artralgias, rigidez e inflamación son los síntomas frecuentes que afectan principalmente las articulaciones distales de manos y de columna. Puede a veces presentar inicialmente psoriasis de piel que varía de leve a moderada y oscila entre episodios de exacerbación y remisión.
No existe cura para la AP, pero se puede controlar con medicamentos que evitan su progresión y el daño óseo y la incapacidad.











