Embolias pulmonares:
Reglas de decisión clínica en su diagnóstico

Dorcas L. Ruiz-Rodríguez, MD FACEP
Emergencióloga
Tesorera, Colegio de Emergenciólogos de Puerto Rico
Introducción
La embolia pulmonar ocurre cuando un trombo del sistema venoso en las extremidades inferiores se desplaza hacia los capilares pulmonares causando la obstrucción en el flujo venoso. Aunque menos comúnmente, esto también puede originarse en las venas del área pélvica, en las renales e incluso en las extremidades superiores. Si el trombo es muy grande, puede alojarse en la bifurcación de la arteria pulmonar o en sus ramificaciones y causar inestabilidad hemodinámica. Aunque es la tercera causa de muerte en pacientes hospitalizados, en un 70% de ellos no se llega al diagnóstico de embolia pulmonar. Por eso, debemos ser más inquisitivos en la evaluación de nuestros pacientes y sospechar la embolia.
El reto del diagnóstico
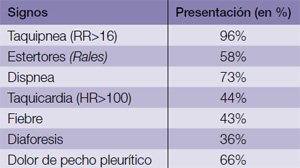
Reglas de predicción de embolia pulmonar
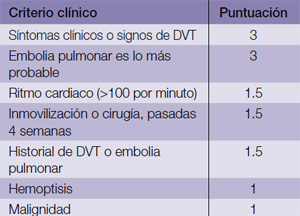
Lo importante es familiarizarse con una de ellas y ser consistente en nuestra práctica. Cualquier paciente que llegue a sala de emergencia o consultorio médico con dolor de pecho o dificultad respiratoria debe ser evaluado identificando los indicadores de embolia pulmonar; además, se debe estratificar utilizando alguna de estas reglas predictivas. Wells criteria adjudica una puntuación basado en las características clínicas e historial (tabla 2).
Si el paciente presenta un riesgo alto, se debe ordenar algún estudio para excluir embolia, como la tomografía computarizada y/o un ecocardiograma, además de pruebas de sangre.
Sin embargo, si el paciente cae dentro del riesgo leve a moderado podemos utilizar una prueba de d-dimer (dímero-D). Si esta es negativa, se excluye la embolia con mayor certeza. Cabe notar que esta prueba es demasiado sensitiva para diagnosticar la condición (está presente en altas concentraciones en otras condiciones) y solo debe ser utilizada para excluir la condición en pacientes de bajo riesgo para enfermedad tromboembólica. Nunca debe excluirse la condición en alguien con alto riesgo con un dímero-D negativo.
Otra alternativa es aplicar una regla como PERC (Pulmonary Embolism Rule-Out Criteria).

Hoy en día, muchos de estos algoritmos se encuentran en programas o aplicaciones en internet o teléfonos inteligentes para ser utilizados en cualquier momento.
Conclusión
El diagnóstico de embolia pulmonar puede ser un gran reto para el médico de sala de emergencias. Existen herramientas, como los criterios de Wells y PERC, que nos pueden ayudar a evaluar estos casos.
Proceder en forma sistemática, guiados por estas reglas de decisión clínica, nos ayuda a minimizar el uso de pruebas diagnósticas sin permitir que se nos pueda escapar un diagnóstico tan serio como la enfermedad tromboembólica.
Literatura
- Kline JA, et al. Clinical criteria to prevent unnecessary diagnostic testing in emergency department patients with suspected pulmonary embolism. J Thromb Haemost 2004; 2: 1247–55.
- Kline JA, et al. Prospective multicenter evaluation of the pulmonary embolism rule-out criteria. J Thromb Haemost 2008; 6: 772–80. (PMID: 18318689).
- Wells PS, Anderson DR, Rodger M, Stiell I, et al. “Excluding pulmonary embolism at the bedside without diagnostic imaging: management of patients with suspected pulmonary embolism presenting to the emergency department by using a simple clinical model and d-dimer”. Ann Intern Med 2001; 135 (2): 98–107.



















