Suplemento Endocrinología / SPED
Neuropatía diabética:
Una complicación tratable

Ana M. Lúgaro Gómez, MD
Endocrinóloga
La neuropatía diabética es la más común de las complicaciones de la diabetes. Un 50% de las personas que viven con diabetes sufren en algún momento de esta condición. La más frecuente de las formas de neuropatía en esta población es la neuropatía periférica, que es la que más evidencia clínica tiene en cuanto a tratamiento.
La neuropatía periférica se presenta más común y tempranamente en personas que viven con diabetes tipo 2, versus las que viven con diabetes tipo 1. En el DCCT (Diabetes Control and Complications Trial), se encontró que es menos frecuente en pacientes con diabetes tipo 1 con menos de 10 años de duración; sin embargo, se reporta una prevalencia del 34% después de 25 años o más con la condición. Por otra parte, más del 50% de los pacientes con diabetes tipo 2 tienen síntomas de neuropatía diabética; de hecho, se ha reportado hasta en un 20% a 30% de los pacientes recién diagnosticados.
El dolor neuropático afecta hasta al 30% de los pacientes con neuropatía diabética, lo que afecta su calidad de vida, y aumenta su morbilidad y su mortalidad. De hecho, acarrea mayores costos en el cuidado de su salud. Este dolor también puede ser de tal severidad que afecte la cotidianeidad del individuo, así como su capacidad de trabajar, lo que tiene consecuencias no solo clínicas, sino socioeconómicas. Por esto, es muy importante implementar medidas terapéuticas y preventivas efectivas. Este es el principal enfoque de este artículo.
Las fibras más afectadas son las sensoriales. Entre estas, están las fibras-C, que son fibras pequeñas y desmielinizadas, que llevan información nociceptiva (percepción de dolor y calor). Estas fibras constituyen la mayoría de los axones sensoriales en el sistema nervioso periférico. Junto con ellas, están las fibras Aδ. Estas fibras tienen una capa fina de mielina y son las responsables de llevar la información de toque, presión y frío. Otras fibras incluidas en la sensación son las Aβ y Aα, que son completamente mielinizadas, y las que llevan las sensaciones de vibración y posición. A todas estas fibras juntas se les conoce como las fibras grandes.
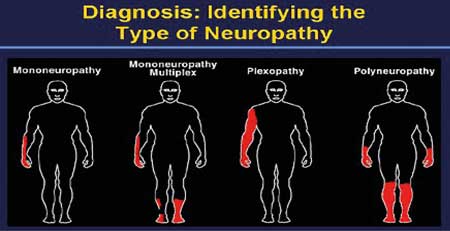
Al inicio de la neuropatía diabética ocurre la degeneración y la pérdida de las fibras C; en ese momento, los pacientes comienzan a desarrollar dolor, quemazón y cosquilleo. Según progresa la enfermedad, las fibras grandes pierden sus axones y es cuando comienza la pérdida de propiocepción y surge el adormecimiento en los pies. Esto va aumentando con el tiempo, en lo que se conoce como patrón de media y, cuando afecta las manos, patrón de guante. Ambos patrones se presentan de forma simétrica.
Factores etiológicos
Pueden ser determinantes la acumulación de productos de inflamación que se producen cuando el exceso de glucosa en sangre entra al trayecto de hexosamina y, también, la activación de la cinasa de proteína C secundaria a la acumulación de diacilglicerol. La activación de la cinasa de proteína C aumenta la resistencia a la insulina, alterando factores de crecimiento, los que, a su vez, llevan a la vasoconstricción de las arterias que suplen estos nervios. También los “productos avanzados de glicosilación” que se forman como resultado del exceso de glucosa en sangre causan inflamación de las fibras y acumulación de productos reactivos de oxígeno (reactive oxygen species), que son responsables de la disminución del flujo de la sangre a los nervios periféricos. No se han podido realizar estudios clínicos en humanos por la toxicidad de los compuestos que pueden requerir las investigaciones.
Varios estudios clínicos han sugerido que el control glucémico no es suficiente para prevenir la neuropatía en pacientes con diabetes tipo 2. Hay factores, como la obesidad y las dislipidemias, que se relacionan con la patofisiología de la condición, especialmente cuando estos elementos coexisten en un mismo individuo.
Pruebas de cribado y de diagnóstico
Tomando en consideración la alta prevalencia y la magnitud de las consecuencias de la neuropatía diabética, es necesario implementar estrategias efectivas como parte de la rutina en la evaluación de los pacientes diabéticos para asegurar un diagnóstico temprano y, así, prevenir la progresión y el desarrollo de complicaciones como úlceras, amputaciones y hasta la muerte. Todo paciente diagnosticado con diabetes tipo 2 debe ser evaluado para neuropatía diabética desde el momento del diagnóstico y, los pacientes con diabetes tipo 1, a los 5 años a partir de su diagnóstico. Luego de esa evaluación inicial, deben ser evaluados anualmente.
Factores de riesgo (en historial y evaluación)
- Tiempo de la enfermedad;
- Ser mayor de 70 años;
- Síndrome metabólico;
- Obesidad;
- Hiperlipidemia;
- Estatura alta;
- Determinantes sociales de salud; e
- Historial de caídas frecuentes.
Síntomas y pruebas diagnósticas
Síntomas de neuropatía diabética periférica:
- Quemazón;
- Latigazos;
- Shocks eléctricos;
- Empeorar en la noche; y
- Hiperalegesia.
- Historial de caídas frecuentes.
Síntomas de neuropatía diabética de fibra grande:
- Adormecimiento;
- Falta de balance; y
- Debilidad.
Prueba para neuropatía diabética de fibra pequeña:
- Sensación de alfilerazo reducida o ausente.
Pruebas para neuropatía diabética de fibra grande: - Sensación de vibración reducida o ausente;
- Sensación de toque suave reducida o ausente; y
- Reflejos del tobillo reducidos.
Presencia o ausencia de síntomas distribuidos en forma simétrica (en patrón de guante o de media):
- En caso positivo, se confirma la presunción diagnóstica de neuropatía diabética periférica; y
- En caso negativo, el paciente deberá ser referido al neurólogo para continuar la investigación.
Es importante considerar siempre las opciones de diagnóstico diferencial.
Tratamiento de neuropatía diabética dolorosa
Tratamiento no farmacológico:
- Control glucémico: debe estar estable debiéndose evitar irregularidades en los niveles de glucosa;
- Cambios en estilos de vida: ejercicios, reducir el sedentarismo, modificación en la dieta; y
- Estimulación nerviosa de alta frecuencia (10 kHz) al cordón espinal.
Tratamiento tópico: parchos de capsaicina al 8%.
Terapias farmacológicas:
- Anticonvulsivantes: pregabalina (Lyrica), gabapentina (Neurontin);
- Inhibidores de recaptación de serotonina y norepinefrina: duloxetina (Cymbalta); y
- Antidepresivos tricíclicos: amitriptilina (Elavil).
Terapia combinada:
- Combinación de terapias farmacológicas;
- Combinación de terapias farmacológicas, nutracéuticas (ácido alfa-lipoico y benfotiamina, no aprobados por la FDA) y terapias no farmacológicas.
Comentario
Cada paciente es diferente por lo que debemos individualizar la terapia de acuerdo con la necesidad, debiéndose sobre todo tomar en cuenta que si no logramos el control del dolor se debe referir al paciente a una clínica especializada en manejo de dolor para mejorar la calidad de vida del paciente afectado.
Referencias
- Pop-Busui R, et al. Diagnosis and Treatment of Painful Diabetic Peripheral Neuropathy. ADA, Compendia Series 2022; 1-36.